La corticothérapie : ange ou démon ?
LA CORTICOTHERAPIE: ANGE OU DEMON ?
Mieux prescrire (moins prescrire?), mieux gérer les effets secondaires potentiels
Depuis leur découverte en 1948, à la Mayo clinic de Rochester, les corticoïdes ont permis de prendre en charge des pathologies pour lesquelles il n’y avait auparavant que peu de solutions thérapeutiques,
Malgré d’importants effets secondaires, surtout en cas de traitement prolongé, ils restent 70 ans plus tard, souvent incontournables et le traitement de première intention de certaines maladies inflammatoires ou systémiques .
Ces effets secondaires doivent nous inciter plus que jamais, à les utiliser à bon escient, en gardant le principe d’un traitement le plus bref possible, à la plus faible dose possible, sous surveillance attentive.
Nous reviendrons sur les corticoïdes disponibles par voie systémique, les indications et les modalités de la corticothérapie, le mécanisme d’action des corticoïdes, leurs effets secondaires potentiels, les moyens d’y palier actuellement et les pistes d’avenir …
Molécules disponibles et leurs caractéristiques
(d’après Ardigo et al)
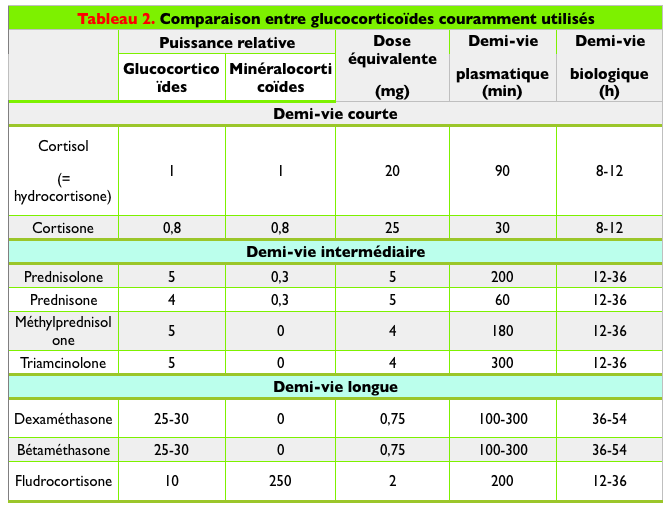
On opte généralement pour les traitements prolongés pour la prednisone parce qu’elle offre un bon compromis entre activité anti-inflammatoire d’une part, et importance de la dépression hypothalamohypophysaire et de la rétention hydrosodée d’autre part. Ce dérivé est en outre très maniable puisqu’il est disponible sous la forme de comprimés dosés à 1 mg, 5 mg et 20 mg. Enfin, il a l’avantage d’une absorption digestive plus constante et régulière que la prednisolone commercialisée en France.
Indications
Cure courte :
durée mal codifiée (<15 jours?, < 1mois?) dose variable selon l’indication, pouvant aller jusqu’à 1 mg/kg/jr, sevrage rapide, d’autant plus que la durée du traitement a été brève.
Indications mal codifiées, peu de recommandations précises, littérature absente pour beaucoup de ces indications dont certaines se nourrissent « dans la vraie vie » des contre-indications des AINS : ORL (laryngites, trachéites, otites), respiratoires (asthme, exacerbations de BPCO), digestives (colites inflammatoires), cutanées (toxidermies, oedèmes de Quincke), hématologiques (PTAI) ou rhumatologiques (arthropathies microcristallines, rhumatismes inflammatoires, pathologies radiculaires ou abarticulaires); quelques indications en infectiologie (méningite et péricardite tuberculeuse, méningites bactériennes, pneumocystoses), neurologiques (paralysie faciale a frigore, SEP en bolus), oncologiques…
CCT à long terme :
Durée > 3mois habituellement retenue dans la définition; posologie variable selon l’indication, 0,5 à 1 mg/kg en attaque puis décroissance très progressive.
Indications dans le cadre de maladies inflammatoires ou systémiques, de pathologies hématologiques, respiratoires, dermatologiques ou néphrologiques dont il parait difficile d’établir un listing exhaustif…
Effets et Mécanismes d’action
Les corticoides ont des effets anti-inflammatoire et immuno-modulateur, anti-allergique qui motivent leurs indications et prescriptions, et d’autres effets sur les métabolismes osseux, glucidique , protéique, lipidique et hydro-electrolytique à l’origine de leurs effets indésirables.
Les cellules cibles de la corticothérapie sont essentiellement les macrophages et les lymphocytes T, les lymphocytes B étant surtout indirectement impactés par l’action sur les cellules présentatrices d’antigène et les Lc T sauf peut être lors de l’emploi de doses élevées. D’autres lignées cellulaires (cellules endothéliales, fibroblastes, hépatocytes…) peuvent voir certaines de leurs fonctions inhibées par les corticoïdes.
Les mécanismes d’action cellulaires qui président à ces effets sont multiples, et désormais séparés en génomiques et non génomiques. Les mécanismes génomiques sont à l’origine des effets anti-inflammatoire et immuno-modulateur, les effets délétères étant à rattacher aux effets non génomiques.
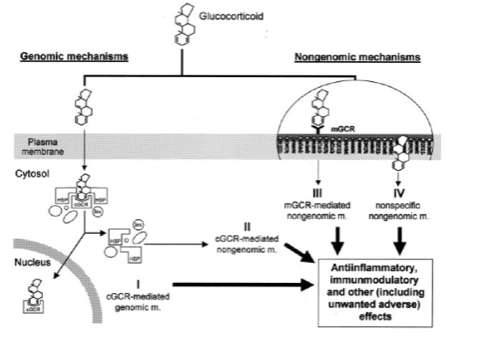
Ces différents mécanismes aboutissent à la répression de synthèse de certaines cytokines pro-inflammatoires, telles que les IL1, IL2, IL3, IL4, IL5, IL6, IL8, TNF⍺, IFNɣ, à l’inhibition de synthèse de leurs récepteurs (récepteur de l’IL2), à la promotion de la sécrétion d’autres cytokines anti-inflammatoires (IL 10). Il existe également un effet direct pro-apoptotique de la corticothérapie sur certaines lignées cellulaires.
Effets secondaires de la corticothérapie
Globalement durée et dose-dépendants dans leur fréquence et leur sévérité. Le caractère peu délétère des cures courtes a pu être remis en cause notamment par une étude rétrospective de cohorte faisant état de la survenue accrue de sepsis, manifestations thrombo-emboliques veineuses (imputées au sepsis), fractures dans les 90 jours suivant une cure courte de corticothérapie, le risque étant essentiellement majoré dans les 30 premiers jours pour décroitre progressivement par la suite. Le déséquilibre d’un diabète, d’une hypertension ou d’une insuffisance cardiaque, la survenue d’une hypertension intra-oculaire ou la décompensation d’un trouble psychiatrique sont possibles.
Les principaux effets délétères sont:
- métaboliques: hypoK, Dislipidémie, rétention hydrosodée favorisant l’HTA, diabète , prise de poids, le tout concourant à la majoration du risque cardio-vasculaire, bien souvent également accru par l’affection sous jacente (PR, LED…)
- Osseux: ostéoporose, ostéonécrose; également risque de rupture tendineuse notamment achiléenne.
- Musculaires: fonte musculaire, myopathie cortisonique
- Cutanés: fragilité cutanée et capillaire, vergetures, modifications de répartition des graisses, retard de cicatrisation, acné, augmentation de la pilosité, perte de cheveux
- Digestifs: dyspepsie, diverticulite, stéatite hépatique, pancréatite
- Ophtalmologiques: cataracte, glaucome, chorio-rétinite séreuse centrale
- Neuro-psychologiques: labilité émotionnelle, insomnie, troubles psychiatriques, HTIC
- Infectieux: bactériennes (pyogènes, salmonelle, listeria, nocardia, BK), virales (HSV, VZV, CMV, HBV, HCV), fungiques (pneumocystose, aspergillose, cryptococcose, candidose) , parasitaires (toxoplasmose, anguillulose).
- Cas particulier des bolus de methyl-prednisolone (250 mg à 15 mg/kg/jr pendant 1 à 3 jours): complications infectieuses (déplétion Lc rapide, profonde et fugace) dans les 48 à 72 h suivant la perfusion; complications cardio-vasculaires (HTA, ischémie myocardite, troubles du rythme sur cardiopathie pré-existante , éventuellement favorisés par une hypokaliémie), troubles psychiatriques, hémorragies digestives, ostéonécroses plus anecdotiques, déséquilibres diabétiques aigus.
- A la décroissance progressive de la corticothérapie (sous la barre des 5 à 7 mg d’équivalent prednisone): syndrome de sevrage (asthénie, nausées, arthralgies, faiblesse musculaire) ou réelle insuffisance surrénalienne (asthénie, hypoTA, hypoNa, hyperK, hypoglycémie).
Gestion de la corticothérapie au long cours
Bilan pré-thérapeutique:
1/Rechercher des pathologies susceptibles de se décompenser à la faveur du traitement ou des facteurs prédisposant à la survenue de complications sous traitement.
- Poids, TA, bilan lipidique, glycémie à jeun, ECG
- Bilan phosphocalcique, 25 OH vit D; densitométrie osseuse +/- Rx rachis
- Sérologie des hépatites, Thorax (séquelles bacillaires?), séjours prolongés en zone d’endémie parasitaire?
- ATCD digestifs? psychiatriques? Mauvais état bucco-dentaire?
- interférences médicamenteuses potentielles?
- Vérification du calendrier vaccinal; vaccinations anti-grippale et anti-pneumococcique
2/Instauration de mesures adjuvantes, toutefois peu consensuelles
- Régime hyposodé, pauvre en sucres rapides, enrichie en protéine et en calcium
- activité physique régulière
- Supplémentation potassique, vitamino-calcique, traitement préventif de l’ostéoporose cortisonique selon les recommandations de l’HAS et des sociétés savantes rhumatologiques
Surveillance pendant le traitement
- monitoring poids, TA, dépistage clinique des surcharge hydro-sodée et infections
- glycémie (J15, M1, M3), HbA1c ( /3 mois si diabète), bilan lipidique (/6 mois)
- surveillance ophtalmologique (cataracte, glaucome) selon âge et facteurs de risque de complications (myopie, diabète, ATCD familiaux)
Sevrage de la corticothérapie
- Principe généralement admis de décroissance initiale rapide, puis de baisse progressive du rythme de décroissance parallèlement à l’abaissement de la dose journalière.
- Parvenu à la dose de 5 à 7 mg d’équivalent prednisone, correspondant selon la corpulence à la dose substitutive nécessaire en cas de sidération de l’axe hypothalamo-hypophyso-surrénalien, deux modalités sont possibles:
# soit poursuite de la décroissance de la corticothérapie mg/mg sous surveillance des signes cliniques d’insuffisance surrénalienne, et sous couvert d’une éventuelle opothérapie par hydro-cortisone transitoire en cas de situation clinique à risque accru de décompensation d’une éventuelle insuffisance surrénalienne « latente »
# soit supplémentation systématique en hydrocortisone (par ex par 10 mg le matin) de façon conjointe à la poursuite de la décroissance progressive mg/mg.
- Risque d’insuffisance surrénalienne difficile à estimer, fonction de la dose et de la durée de la corticothérapie, de facteurs individuels non évaluables en pratique; serait présent pour des doses administrées de plus de 20 mg pendant plus de 3 semaines, et pour certain sous la dose de 10 mg.
- A l’arrêt du traitement, il faut procéder à la vérification de la bonne reprise de la fonction surrénalienne, pour laquelle il n’y a également pas de consensus clairement établi: dosage du cortisol à 8 h seul? test au synacthène systématique?
En cas de résultat pathologique (cortisol de base<100 ng/ml ou <200 ng/ml après synacthène), maintien d’une opothérapie substitutive par hydrocortisone pendant 3 à 6 mois puis nouveau contrôle hormonal, avec comme pour une insuffisance surrénalienne d’autre origine consigne de doubler ou de tripler les doses transitoirement en cas d’infection
Comment prescrire moins de cortisone ou en réduire la toxicité ?
- Eviter le recours intempestif à la corticothérapie
- Limiter les cures courtes
- Pas de mise en route d’une corticothérapie prolongée sans rationnel solide
- Toujours garder le principe de la dose minimale efficace dans le suivi des pathologies inflammatoires ou auto-immunes, « gymnastique » souvent difficile avec deux écueils: garder des doses trop élevées trop longtemps, ou descendre trop rapidement la corticothérapie et s’exposer au risque de rechute de la pathologie traitée…
- De plus en plus recours aux traitements d’épargne cortisonique pour réduire la dose cumulée et la durée du traitement corticoïde: immunosuppresseurs (azathioprine, methotrexate, ciclophosphamide, leflunomide, mycophénolate-mofetyl, ciclosporine et tacrolimus), biothérapies ou autres thérapies ciblées, avec leurs propres effets secondaires.
- A l’avenir: utilisation de nouvelles galéniques ou arrivée de molécules innovantes ?
# Prednisone retard à prise vespérale non disponible en France permettant une délivrance optimale de la corticothérapie au cours du cycle nycthéméral et par là une réduction des doses dans certaines pathologies rhumatismales
# Glucocorticoïdes liposomiaux à l’étude permettant une diffusion limitée dans certains tissus et d’éviter la présence de gluco-corticoïdes en des sites non souhaités, en limitant les effets indésirables
# Nouvelles molécules: agonistes dissociés du récepteur des gluco-corticoides permettant de sélectionner un mode d’action cellulaire moins pourvoyeur d’effets indésirables (Fosdagrocobat en étude de phase 2)
Pour en savoir plus…
« Les corticoïdes »: cours pour le DU de maladies auto-immunes et maladies systémiques. JF Maillefert
COFER Item 326 UE 10 Prescription et surveillance des classes de médicaments les plus courantes chez l’adulte et l’enfant. Anti-inflammatoires stéroidiens et non stéroidiens
Actualisation 2014 des recommandations sur la prévention et le traitement de l'ostéoporose cortico-induite. Briot K, Cortet B, Rouxa C, Fardet L, Abitbol V, Bacchetta J et al. Rev Rhum 2014 ; 81 : 385-94.
Short term use of oral corticosteroids and related harms among adults in the united states: population based cohort study AK Waljee et al BMJ 2017; 357:j1415
Nouveaux concepts destinés à réduire la toxicité des glucocorticoïdes R Alten et al Revue du rhumatisme 86 (2019) 438-447
Corticothérapie systémique et risque infectieux H Dussauze et al La Revue de médecine interne 28 (2007) 841-851
Quand et comment arrêter une corticothérapie au long cours chez la personne âgée? S Ardigo et al Rev Med Suisse 2008; 4: 2374-81
EULAR evidence based recommendations on the management of systemic glucocorticoid therapy in rheumatic diseases Hoes JN et al Ann Rheum Dis 2007; 66: 1560-7