La BPCO

·? La voisine du patient vous indique qu’il est rentré de l’hôpital 10 jours avant; il allait bien, commençait à se remettre mais il toussait encore
·? Il vivait seul, avait 63 ans, avait été hospitalisé au moins 4 fois les 2 dernières années
·? Vous retrouvez sur la table:
Un cendrier
Boîtes de médicaments (ATB, anti-coagulant, spray bronchodilatateur)
Un bilan biologique avec une CRP à 40 mg/l, leucocytes 12000, INR 2,2
Impossible de trouver un compte rendu d’hospitalisation
Pour signer le certificat, vous notez ?
- Partie 1: maladie ayant directement la cause le décès
-Arrêt cardio-respiratoire?
-Trouble du rythme? -Infarctus?
-Exacerbation de BPCO?
- Partie 2. autres états morbides …
-TABAC
La BPCO, une tueuse silencieuse
- Les morts subites sont plus fréquentes chez les BPCO exacerbateurs
- Dans les 5 jours qui suivent une exacerbation, le risque de faire un IDM est doublé
- Les dysrythmies cardiaques sont doublées dans la BPCO
Impact des exacerbations de BPCO sur la mortalité
Les exacerbations constituent en elles-mêmes une cause possible de décès à court, moyen et long termeTaux de mortalité: 40-50% deux ans après une hospitalisation pour une exacerbation de BPCO

De retour au cabinet …
- Vous croisez votre associé: pas au courant pour l’hospitalisation récente
- Le patient avait pris rendez-vous pour cet après midi
- CR hospitalisation au courrier ce matin- Dans l’historique, on retrouve:
- Nombreuses prescriptions d’ATB, corticoïdes
- Plusieurs essais de sevrage tabagique
- Dépression il y a quelques mois
Quels sont facteurs de retard de prise en charge?
- Absence de coordination autre que courrier
- Délai de PEC sur rendez-vous/difficultés d’accès du médecin de premier secours
- Evitement (remplaçant)
- Facteurs psycho-sociaux: isolement
- Retard de réception du compte rendu d’hospitalisation
- Pas d’EFR réalisées dans un contexte de tabagisme et de bronchites récidivantes

Dans le courrier de sortie … on apprend
- Qu’il a été hospitalisé en cardiologie pour un trouble du rythme/surinfection bronchique
- Contexte probable de BPCO
- Mis sous anti-coagulant, anti-arythmique et LAMA
- Conseils de sevrage tabac, surveillance INR, vaccination anti-grippe et anti-pneumococcique
- RV coronarographie programmée
- Demande de suivi en pneumologie en ville
OK … Que manque t’il?
- Au moins une meilleure coordination MG, spécialistes, hôpital pour préciser le rythme et les modalités de surveillance de la maladie qui dépendent de la sévérité de sa maladie
- Mais, au fait … il a quoi le patient?
- Une BPCO OK mais de quelle sévérité?
- Ce qu’on aurait pu (dû) faire lors d’une précédente exacerbation??
Ce qu’il faudrait faire
- Faire le diagnostic et définir la sévérité: EFR- Sevrage tabagique
- Réhabilitation respiratoire +++
- Traitement médical adapté à la sévérité- Prévention des exacerbations
- Prise en charge des comorbidités


La BPCO: qu’est-ce?
- Maladie fréquente, qui peut être prévenue et guérie
- Caractérisée par la présence de symptômes respiratoires et une gène à l’écoulement de l’air secondaire à des anomalies des voies aériennes (bronches) et/ou des alvéoles (emphysème) dont la part relative varie d’un individu à l’autre
- Résultant d’une exposition à des particules ou des gaz nocifs
La BPCO en 10 points (et un peu plus …)
- Épidémiologie
- Définition
- État stable
- Sevrage tabac
- Activité physique
- Médicaments
- Prévention- 02, VNI
- Palliatif (morphine, nutrition …)
- Comorbidités: SAOS, cancer, CV …
- Exacerbations
- Cas cliniques
- ACOS
- La femme

Les derniers chiffres épidémiologiques /coût société
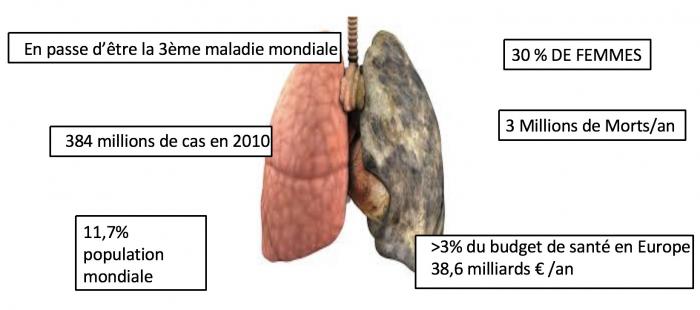
En France 100 000 HOSPITALISATIONS/AN - 17.500 MORTS/AN
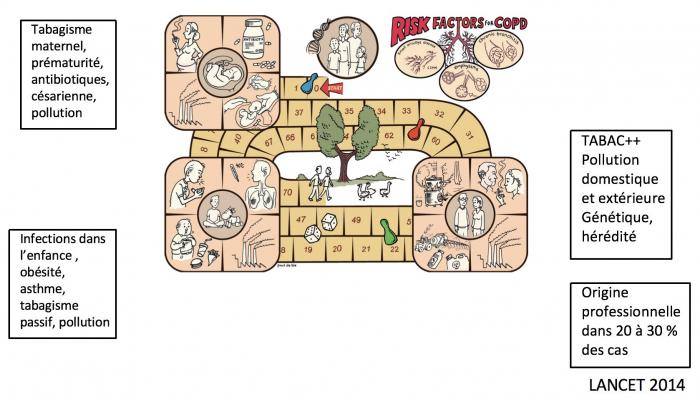
La BPCO: cause ?
- Fumée de tabac: n°1 dans le monde
- Cannabis
- Pollution extérieure et domestique (biocombustibles++ dont le bois, affecte les femmes des PVD)
- Quand pas de tabac: interrelations entre exposition à des gaz + facteur propre à l’autre (génétique, HRBNS, développement perturbé de la croissance pulmonaire pendant l’enfance)

BPCO: des facteurs de risque tout au long de la vie …
BPCO: croissance pulmonaire et déclin de la fonction respiratoire
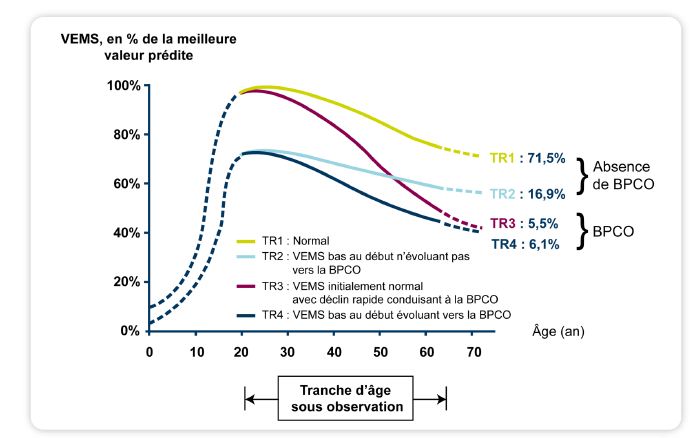
50% des BPCO lié à déclin précoce
50% des BPCO lié défaut de croissance
BPCO et Cannabis


- Teneurs en tétrahydrocannabinol (THC) quinze fois supérieures à celles du cannabis des années 60.
- Le fumeur de cannabis « tire » des bouffées beaucoup plus importantes (+66%). Il les inhale plus profondément (+33%) et les retient plus longtemps que le tabac.
La consommation quotidienne de 3 à 4 joints peut, en termes de bronchites chroniques et d’altérations du mucus, être comparée à la consommation de … 20 cigarettes par jour
La BPCO en 10 points (et un peu plus …)
- Épidémiologie
- Définition
- État stable
- Sevrage tabac
- Activité physique
- Médicaments
- Prévention- 02, VNI
- Palliatif (morphine, nutrition …)
- Exacerbations
- Formes particulières
- ACOS
- Overlap
Nouvelle définition BPCO GOLD 2017
NOUVEAU
- La BPCO est une maladie fréquente que l’on peut prévenir et soigner, caractérisée par des symptômes respiratoires persistants et un trouble ventilatoire aux EFR en lien à une pathologie des voies aériennes et/ou du poumon souvent provoqué par une inhalation significative de gaz et/ ou de particules nocives
- Symptômes : DYSPNEE- TOUX -EXPECTORATION
- Etiologies: TABAC++ et exposition combustion Biomasse
- BPCO émaillée d’ exacerbations
- Morbi-mortalité accrue par maladies chroniques associées++
Evaluation /diagnostic de la BPCO
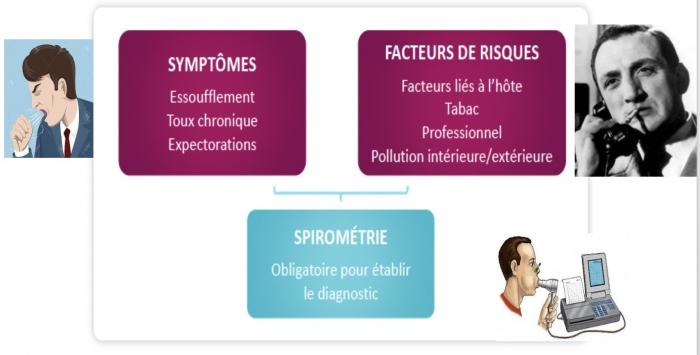
Check list interrogatoire du BPCO
- Exposition aux facteurs de risque: tabac, profession, pollution domestique
- Atcds médicaux:
rhinite, polypose nasale, asthme, allergie, infections dans l’enfance,
autres pathologies respiratoires chroniques,
et autres pathologies (cardio, gastro, rhumato …)
- Atcds familiaux: bpco, patho respi chroniques, atopiean
- Historique des troubles respiratoires
- Episodes d’exacerbations, hospitalisations, nbr bronchites/an
- Niveau de dyspnée actuel
- Comorbidités: cardio, métabolique, musculo squelettique, cancers …
- Impact: qualité vie, social, familial, professionnel, économique, anxiété, dépression
- Entourage familial
- Possibilités de réduire les facteurs de risque tabac++
L’imagerie dans la BPCO
Radiographie de thorax: peu utile
TDM thoracique à discuter
- pour le dépistage du cancer
- Rechercher une cause d’exacerbations (PNP, EP notamment)
- Éliminer un diagnostic différentiel
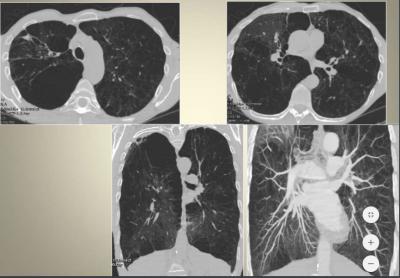
Diagnostic différentiel de la BPCO
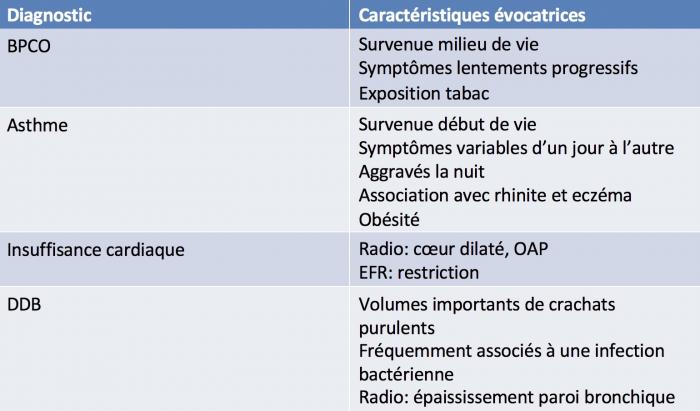
4 objectifs dans l’évaluation de la BPCO
1. Gravité du trouble ventilatoire en spirométrie
2. Nature des symptômes et leur ampleur
3. ATCD d’exacerbation et risque ultérieur
4. Présence de comorbidités
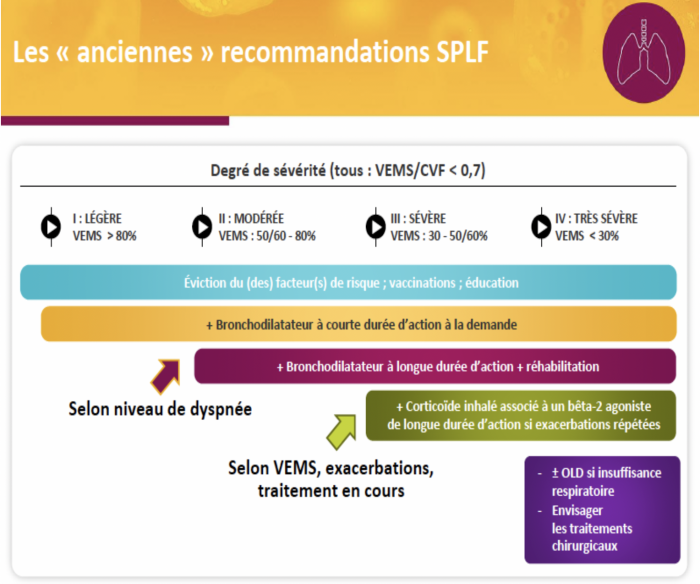
Evolution de la classification de la BPCO
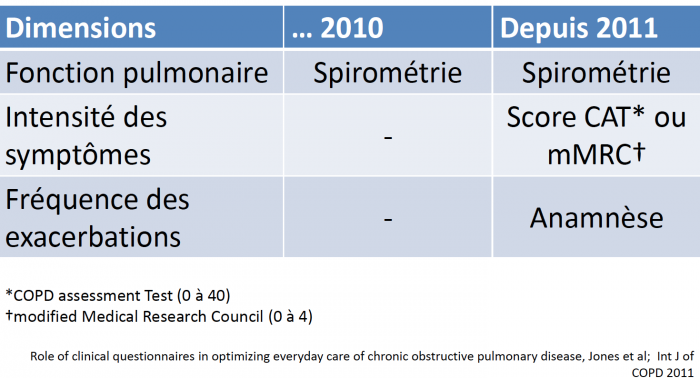
GOLD 2017

1. On garde la classification BPCO classique basée sur le degré d’obstruction bronchique
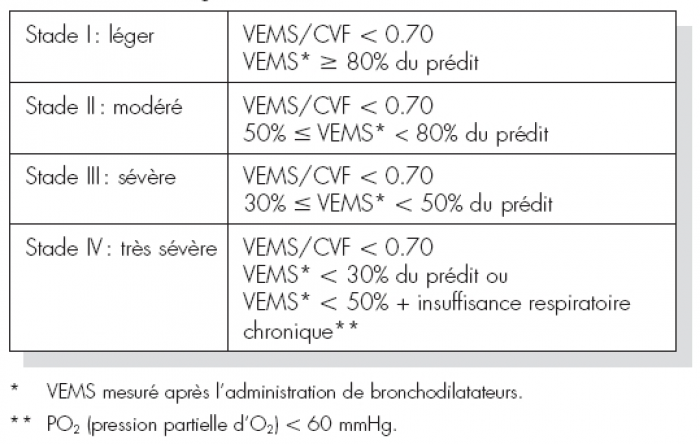
2. On évalue la sévérité de la Dyspnée: Echelle mMRC

3. Symptômes du quotidien: Le CAT
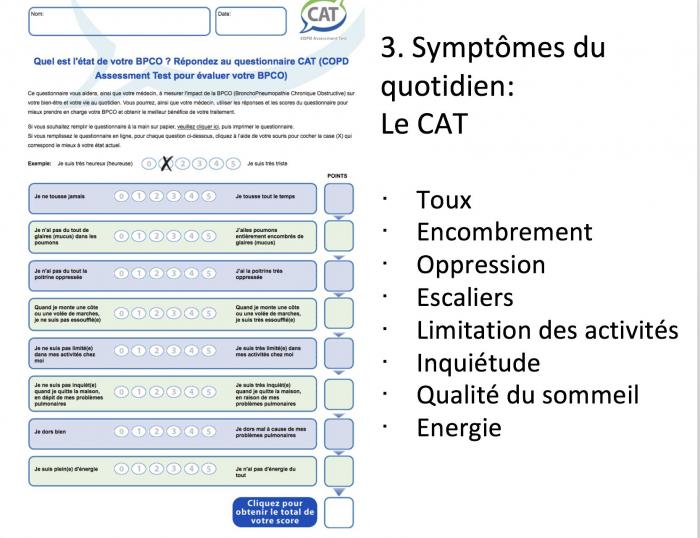
QOL du BPCO : un test simple: le CAT

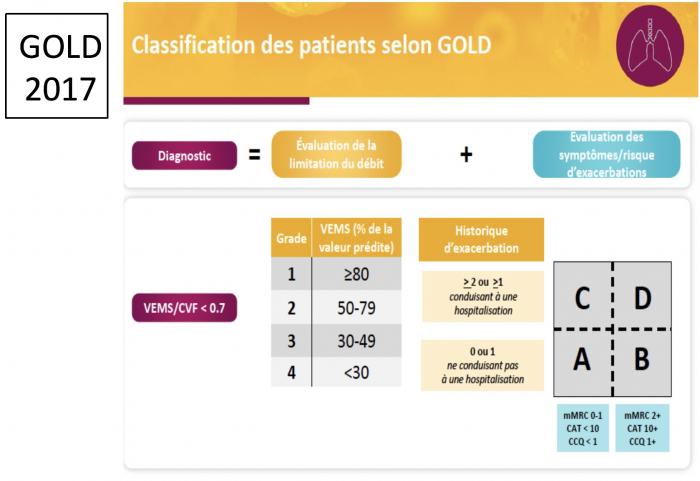
Exemple: BPCO avec VEMS 45%, essoufflé à la marche sur terrain plat, 2 bronchites dans l’année: STADE 3 D
La BPCO en 10 points (et un peu plus …)
- Épidémiologie
- Définition
- État stable
- Sevrage tabac
- Activité physique
- Médicaments
- Prévention
- 02, VNI
- PComorbidités
- Exacerbations
- Formes particulières
- ACOS - Overlap
- la Femme
Traitements et Prévention de la BPCO

Le Tabac

- L’arrêt du tabac est l’élément qui a le plus d'impact sur l'évolution de la BPCO
- Si on se donne le temps et les moyens, plus de 25% de chance d’arrêt à long terme
- Les 5 A++ : Ask, Advise, Assess, Assist, Arrange
- Substituts nicotiniques++
- Champix …-Augmentent le taux d’abstinence à long terme
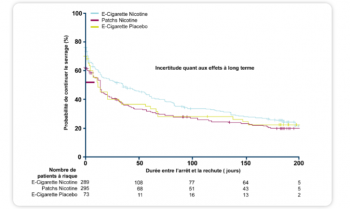
E-cigarette?

ATS 2017


E-cigarette?
Les risques carcinogènes lié à l’usage de la cigarette électronique font l’objet de toutes les attentions
Il ne faut pas oublier que la majorité de ces études ne mettent pas en regard la toxicité de la cigarette classique alors que le niveau d’exposition aux toxiques avec l’e-cigarette est en moyenne 400 fois moindre.
Ces données doivent participer aux politiques de santé publique mais ne doivent pas remettre en cause l’utilisation de l’e-cigarette chez les patients porteurs de maladies respiratoires en échec de sevrage tabagique
Traitements et Prévention de la BPCO
Réhabilitation respiratoire
Bénéfices CONSIDERABLES:
c’est la stratégie- thérapeutique la plus efficace pour améliorer la dyspnée, l’état de santé et la résistance à l’effort.
Réadaptation respiratoire :
efficace sur la dyspnée et diminue les hospitalisations des BPCO ayant présenté récemment une exacerbation
Éducation :
* Seule: pas efficace
* Mesures d’auto-prise en charge avec communication à un professionnel de la santé diminuent les exacerbations et les CS en services d’urgence
Réhabilitation respiratoire


Vaccination/ BPCO

- Vaccin anti-grippe: réduit exacerbations graves et mortalité chez patients BPCO
- PCV13 and PPSV23 sont recommandés chez tous les patients âgés de > 65 ans
- PPSV23 diminue la fréquence des pneumopathies communautaires chez les patients de moins de 65 ans atteints de BPCO avec VEMS < 40%

© 2017 Global Initiative for Chronic Obstructive Lung Disease
Les vaccins : GRIPPE ET PNEUMOCOQUE


BPCO : Les médicaments en 2019
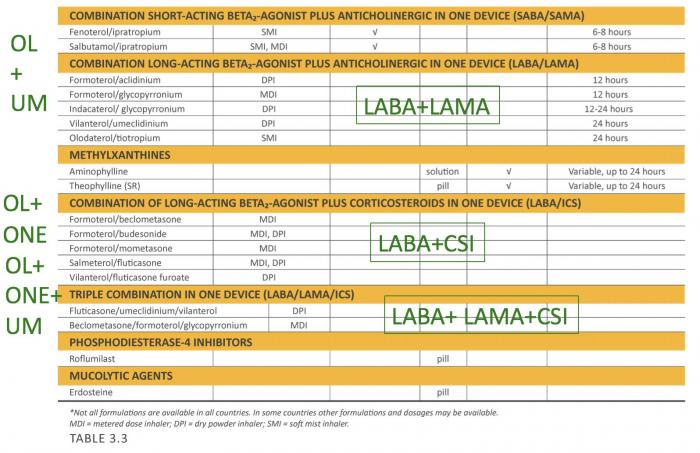
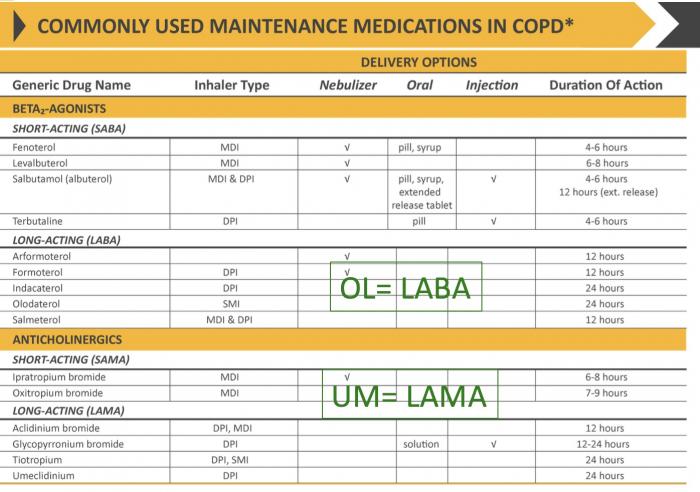
Résultats d’essais thérapeutiques : 2 messages pratiques
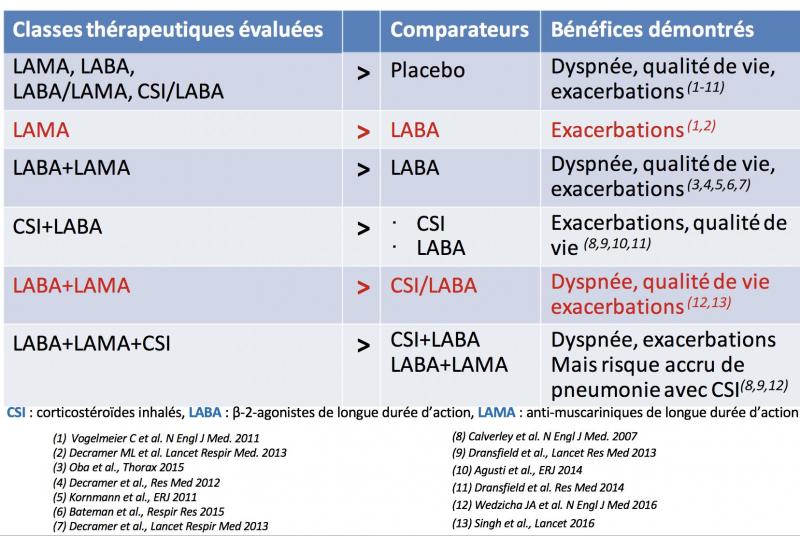
Les corticoïdes inhalés dans la BPCO: depuis 2013 …
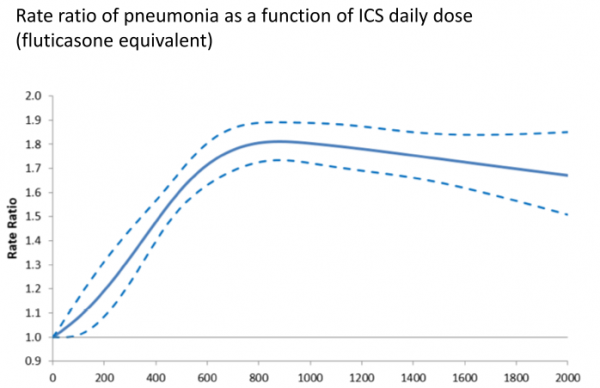
Les corticoïdes inhalés dans la BPCO L’étude FLAME
Evolution des connaissance sur la place des CSI dans la BPCO et de leurs effets sur les exacerbations :
AVANT 2016 : CSI+LABA > LABA seul
APRES 2016 : LABA/LAMA > CSI/LABA *
Phase III double aveugle- 3362 Patients BPCO exacerbateur > 1/an
Ultibro 1/j vs Seretide 2/j
Supériorité des LABA-LAMA :
- Réduction du risque de survenue des exacerbations
- Augmentation du délai de survenue de la 1ère exacerbation
Donc les corticoïdes inhalés dans la BPCO sévère
- Sur-prescrits
- Dangereux- Coûteux
- Leur arrêt ne semble pas associé à un risque accru d’exacerbations ni à une altération significative de la qualité de vie*
WISDOM Magnissier H NEJM 2014
=> 2488 BPCO stade 3 et 4 Etude de passage de TRI à BI thérapie LAMA/LABA
=> Pas de majoration des EABC dans le groupe LAMA/LABA seul
=> Perte de 43 ml de VEMS seulement dans le groupe LAMA/LABA
Place des CSI dans la BPCO sévère
- Peu d’indications: BPCO + exacerbations fréquentes?
- CSI à proposer dans la BPCO si facteur suggérant une « composante » asthmatique :
Asthme dans l’enfance
Importante réponse aux BD (400ml 12%)
Eosinophilie sanguine
Mesurer l’éosinophilie sanguine une nouvelle piste pour la prescription de CSI
ATS 2017

Autres traitements anti-inflammatoires dans la BPCO
- Azithromycine
-Diminue les exacerbations sur une année mais associé à une fréquence accrue de la résistance bactérienne et des troubles auditifs
- Mucolytiques
-NAC et carbocystéine diminue exacerbations chez certaines populations (patients BPCO sans CSI)
- Anti-leucotriènes: aucune étude
- Corticoïdes oraux: nombreux effets secondaires au long cours et pas de preuve d’efficacité
- Anti-tussifs: pas de preuve d’efficacité
Problèmes liés à la voie inhalée
- Facteurs associés à une mauvaise inhalation
- Grand âge
- Utilisation de multiples dispositifs
- Absence de formation préalable
- Importance de l’éducation++
- Vérifier la technique d’inhalation avant de conclure à une inefficacité
BPCO et médicaments: ce qui change en 2019
- Le choix et les adaptations thérapeutiques doivent être guidés par les symptômes et les exacerbations
- L’association LABA + LAMA est préconisée chez les malades avec dyspnée même en cas d’exacerbations associées
- Ne jamais associer 2 mêmes classes thérapeutiques
- Préférence pour LAMA chez les exacerbateurs fréquents
- Réévaluation indispensable dans les 3 mois sur l’efficacité clinique (symptômes et exacerbation) – Ne poursuivre qu’en cas de bénéfices
- Seuls les plus sévères, peuvent bénéficier d’une trithérapie : une décroissance thérapeutique vers une association LABA LAMA doit être envisagée en l’absence d’exacerbation
- Tenir compte des capacités du patient dans le choix du dispositif d’inhalation- Eduquer le patient au dispositif
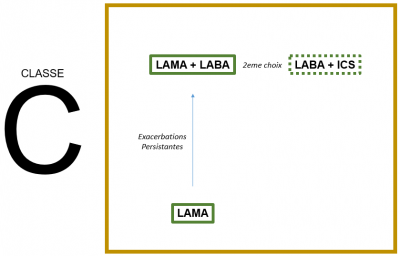
STRATEGIE THERAPEUTIQUE INITIALE


Les traitements inhalés en fonction des symptômes++
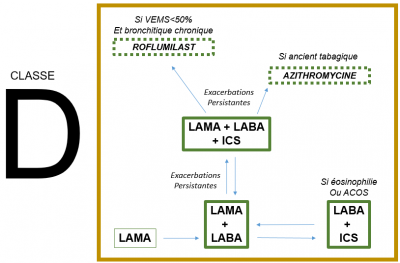
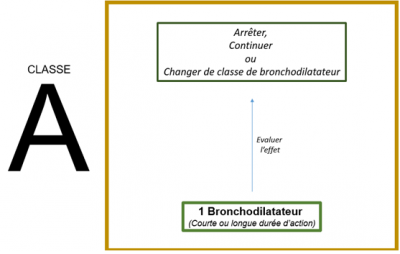
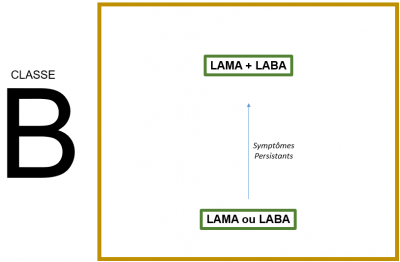
Suivi et modifications thérapeutiques

Exacerbations
Pour les patients qui présentent des exacerbations alors qu’ils sont traités par LAMA+LABA, 2 possibilités en s’aidant de la mesure des éosinophiles afin de prédire la réponse aux corticoïdes inhalés:
Si >100: CSI OK; MEILLEURE SERA LA RÉPONSE QUAND L’ÉOSINOPHILIE EST PLUS ELEVEE
SI <100: AZITHROMYCINE (OU ROFLUMILAST)
© 2019 Global Initiative for Chronic Obstructive Lung Disease
Critères médicaux d’admission ou de prolongation d’une ALD


Traitements et Prévention de la BPCO

L’OLD (Oxygénothérapie Longue Durée)
- Seul traitement améliorant la survie des BPCO au stade d’IRC
- pO2 <55mmHg ou <60 mmHg + CPC
- Pas de bénéfice O2 déambulation stricte /pas de recommandation
- O2 de courte durée possible sur prescription médecin généraliste
- 1 mois renouvelable 2 fois concentrateur fixe
- Jusqu’à 6 mois en cas de soins palliatifs …

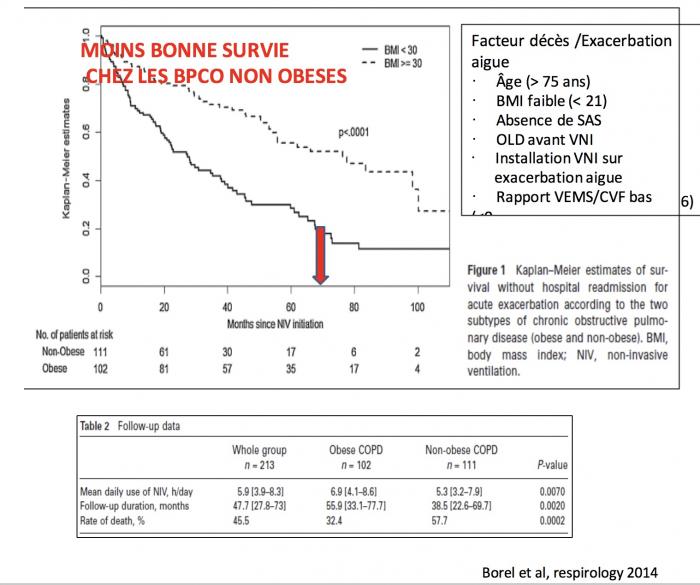
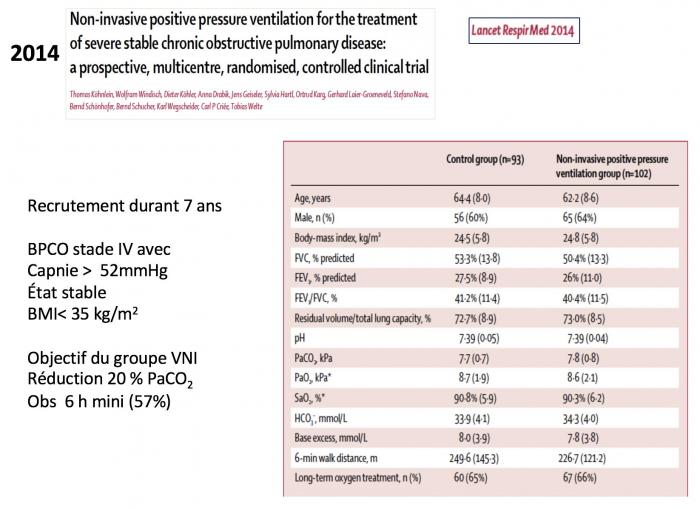
BPCO ET VNI AU LONG COURS
- SUJET DEBATTU DE LONGUE DATE
- NI OUI NI NON …
- NOUVELLES ETUDES RECENTES PLUTOT EN FAVEUR VNI
- CAS SELECTIONNES
- CAS RESTANTS HYPERCAPNIQUES DANS LE MOIS QUI SUIT EXACERBATION (PCO2>52)
- BPCO OBESES HYPOVENTILANT
- BPCO STADE 4 HYPERCAPNIQUES CHRONIQUES


Borel et al, respirology 2014
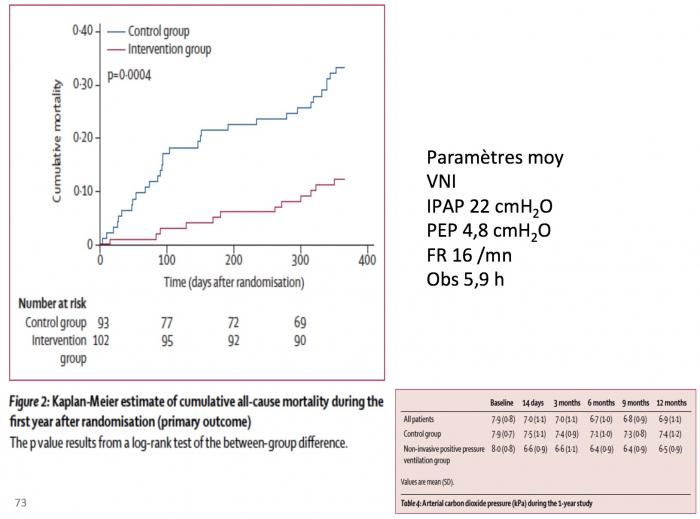
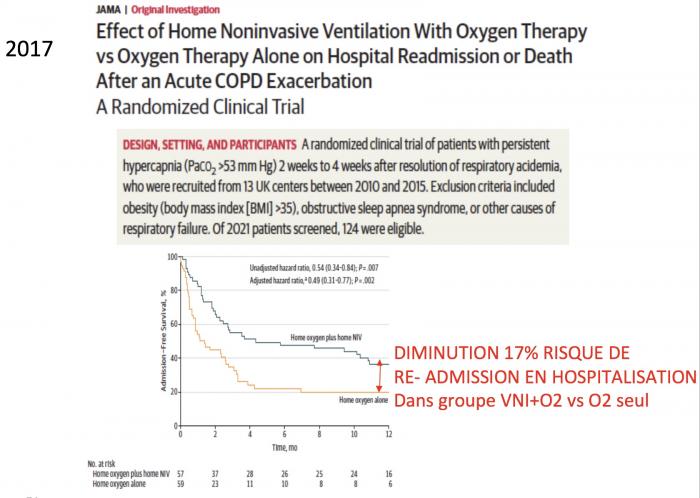




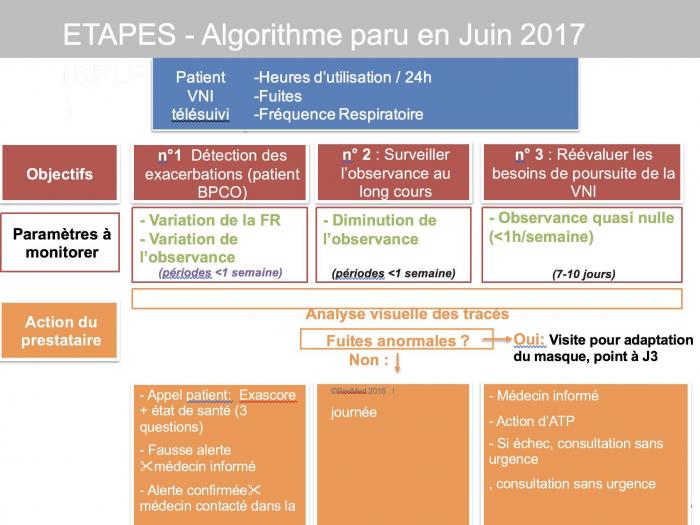

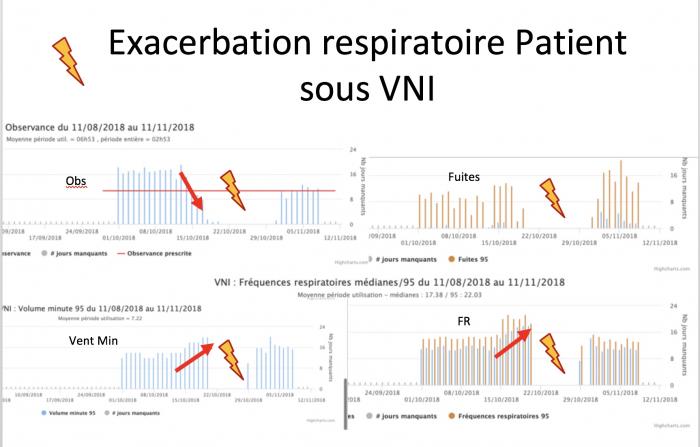

BPCO au stade de maladie chronique sans espoir d’amélioration …
Gestion des symptômes, Soins Palliatifs, Fin de vie
- Gestion dyspnée, dénutrition, dépression++
- Compléments alimentaires/SNG/ gastrostomie
- Soutien psychologique/sophrologie
- Kiné/ électrostimulation / Réhabilitation
- Opiacés/O2/VNI/Sophrologie
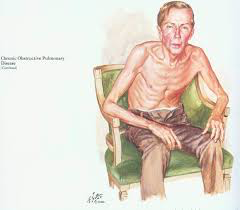
Traitement de l’emphysème sévère: de nouvelles voies intéressantes
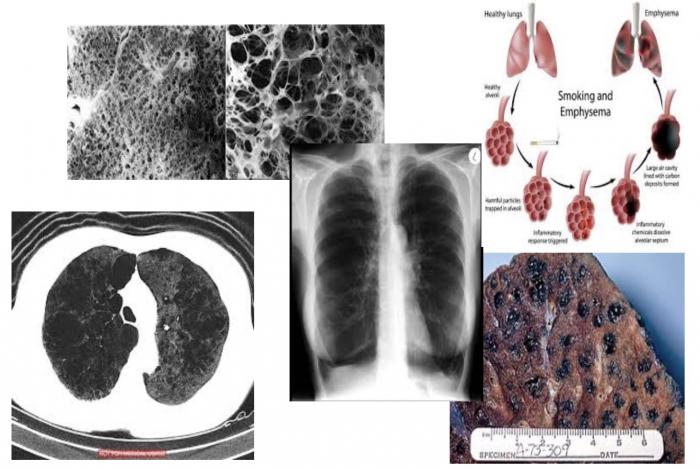
Valves unidirectionnelles endobronchiques
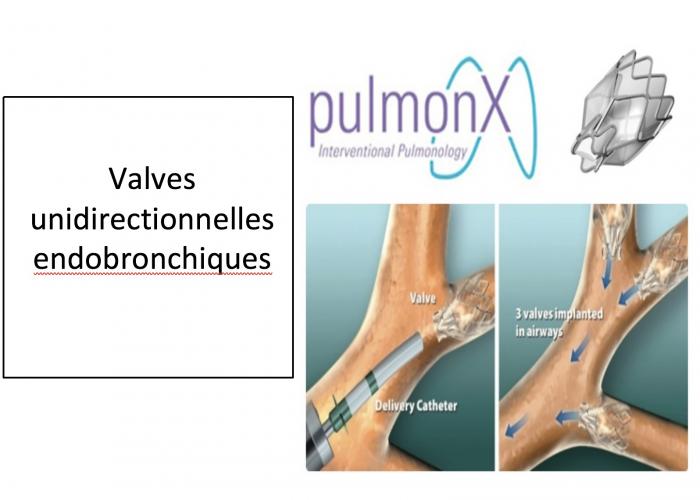
Spirales /Coils endobronchiques
Interventions bronchoscopiques
- Améliorent la résistance à l’effort, l’état de santé et les EFR 6 à 12 mois après le traitement
- Pas utilisés dans tous les pays
- Effets sur la survie pas connus
- Évolutions à long terme?
Transplantation pulmonaire
- Chez certains patients atteints de BPCO très sévère
- Correctement sélectionnés
- Transplantation s’est avérée capable d’améliorer la qualité de vie et les capaciés fonctionnelles
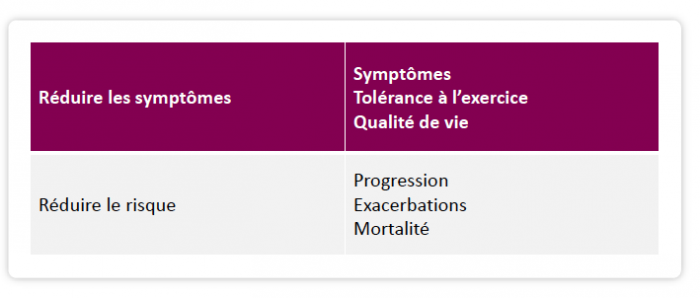
Conclusion: objectifs de la prise en charge de la BPCO en état stable 
La BPCO en 10 points (et un peu plus …)
- Épidémiologie
- Définition
- État stable
- Sevrage tabac
- Activité physique
- Médicaments
- Prévention
- 02, VNI
-Comorbidités : le SAOS, le cancer, maladies CV- Exacerbations
- Formes particulières
- ACOS
- La femme
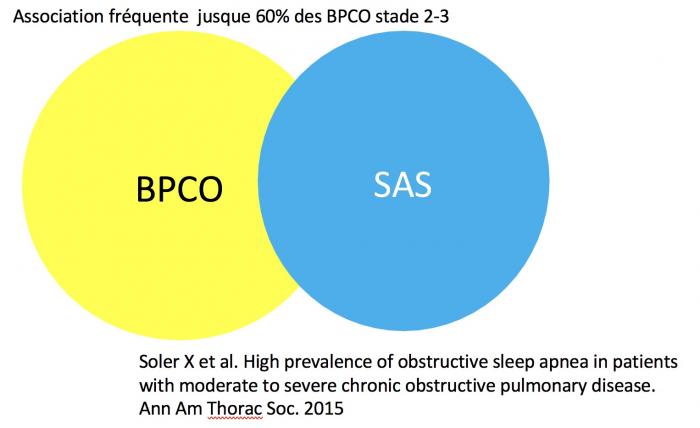
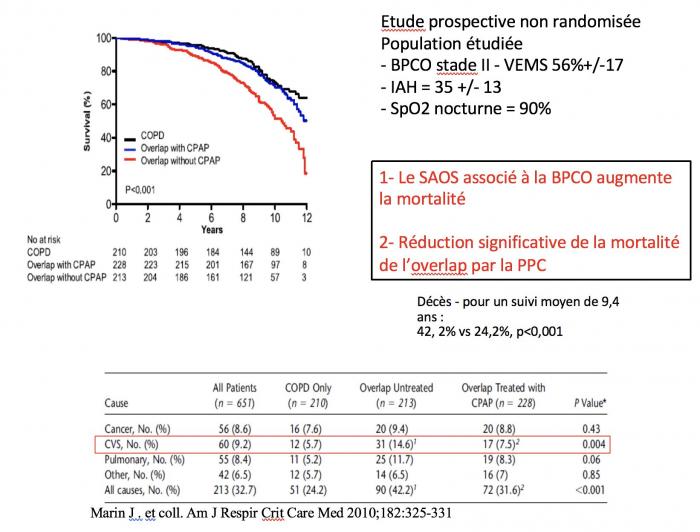
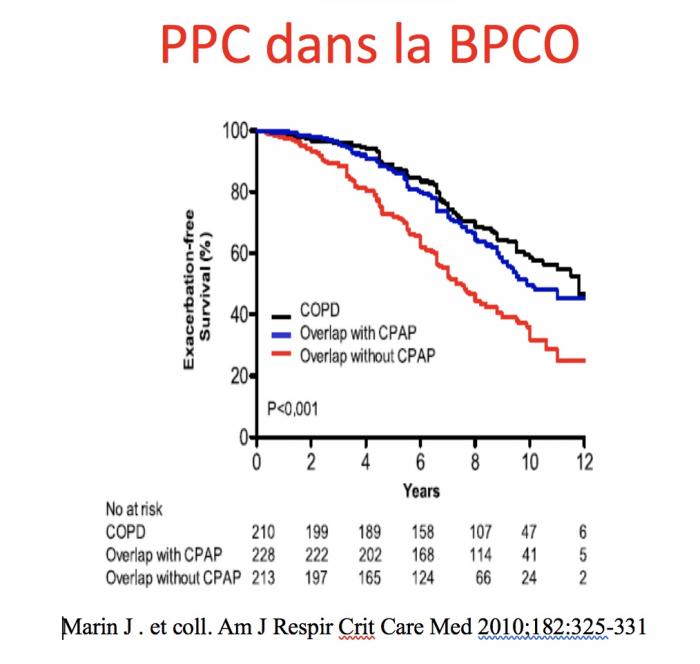
LE SAOS + LA BPCO= OVERLAP syndrome
Association fréquente jusque 60% des BPCO stade 2-3
SAOS : Syndrome Apnée Obstructive Sommeil
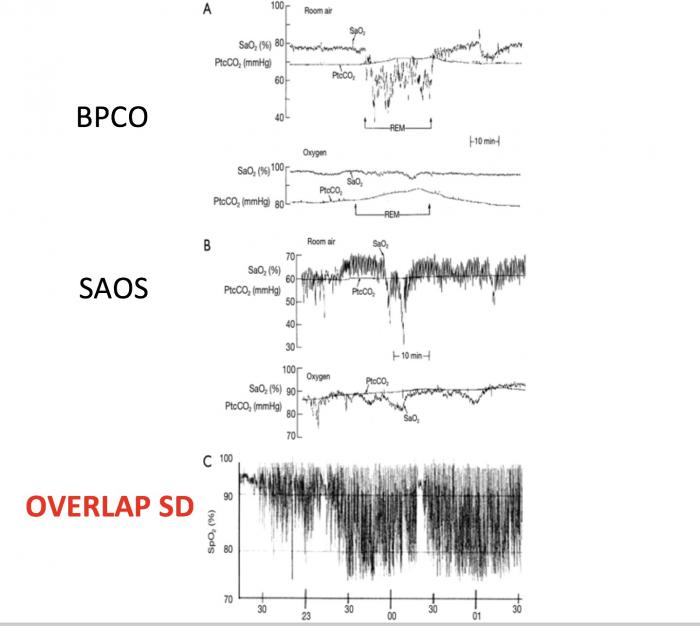
OVERLAP Syndrome
- Augmentation de l’incidence des exacerbations
- Désaturations nocturnes plus sévères
- Augmentation du risque d’HTA, d’HTAP, de décompensation cardiaque droite
- Augmentation du taux de mortalité (jusque x 7 / BPCO sans SAS)
- Augmentation des morts subites nocturnes
- Altération de la qualité de vie
Le cancer bronchique
- Le tabac: facteur de risque commun entre la BPCO et le cancer bronchique
- Un mot sur le dépistage -Étude NSLT: 2011 (USA)
- Etude Nelson: 2018 (Pays Bas et Belgique)
- Etude NLST: bénéfice du CT scan faible dose pour le dépistage du cancer du poumon
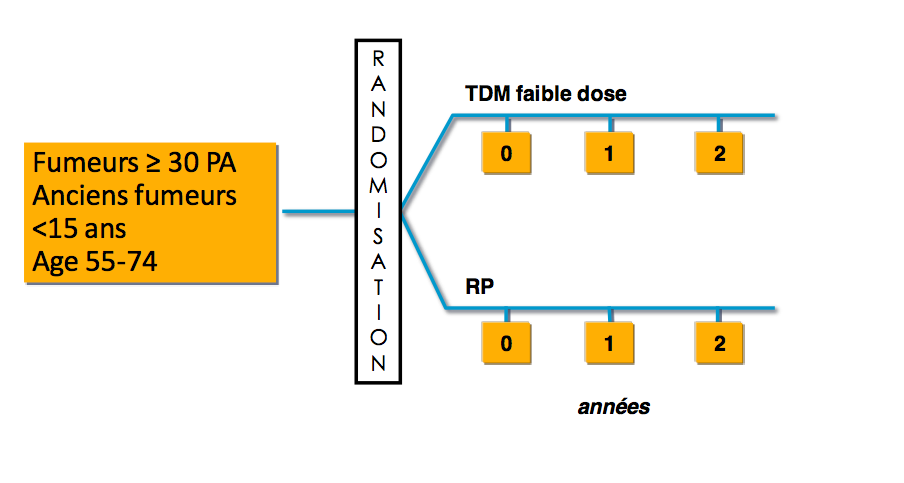
53454 participants
33 centres d’inclusion aux USA
3 dépistages à 1 an d’intervalle
Dépistage positif si nodule > 4 mm ou ADP ou épanchement pleural suspect
Investigation laissées libre à chaque centre (TEP, fibroscopie, ponction trans-thoracique)
Aberle DR, Adams AM, Berg CD, et al. National Lung Screening Trial Research Team. Reduced lung-cancer mortality with low-dose computed tomography screening. N Engl J Med 2011;365:395-409.
Le dépistage par CT low dose réduit la mortalité par cancer du poumon de 20%

Etude Nelson (2019)
Menée en Belgique et aux Pays Bas
Essai de dépistage randomisé
16000 patients
4 TDM: initiale puis 1, 3 et 5, 5 ans
Suivi 10 ans
Taux de compliance 86%
2,3% examens positifs
69% stade 1A ou 1B (seulement 10% stade 4)
Réduction relative de 26% de la mortalité par cancer du poumon, encore plus marqué chez la femme (40-60%!)

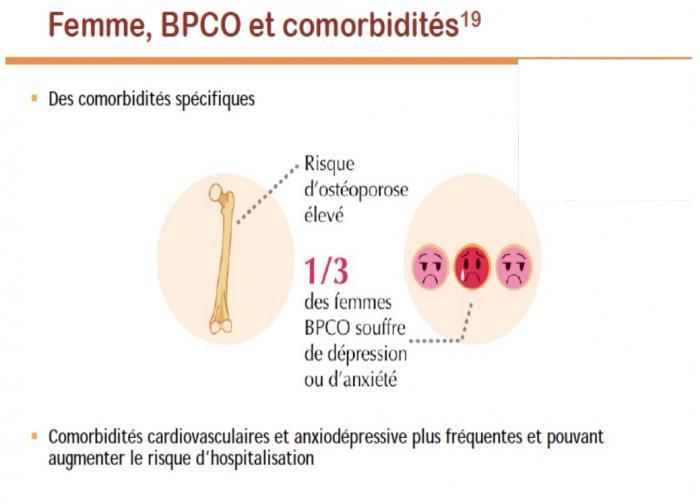
Comorbidités et BPCO
Pathologies cardio-vasculaires
-Troubles du rythme
-Cardiopathie ischémique
Ostéoporose Anxiété, dépression RGO
Souvent sous diagnostiqués et associées à un risque d’exacerbations fréquentes et un état de santé dégradé
La BPCO en 10 points (et un peu plus …)
- Épidémiologie
- Définition
- État stable
- Sevrage tabac
- Activité physique
- Médicaments
- Prévention
- 02, VNI
- Comorbidités
- Exacerbations
- Formes particulières
- ACOS
- La femme

© 2017 Global Initiative for Chronic Obstructive Lung Disease
Les exacerbations
Une exacerbation de BPCO est définie par une aggravation aigüe des symptômes respiratoires qui nécessite de majorer le traitement
Facteurs favorisants:
infections++
EP
Insuffisance cardiaque
Iatrogène
Autres
Bronchodilatateurs de courte durée d’action de type béta-2 mimétiques (associés ou non à un anti-cholinergique) sont recommandés en première intention
Prise en charge des Exacerbations
Les corticosteroïdes PO ou IV peuvent améliorer la fonction respiratoire, l’oxygénation et diminuer le temps en exacerbation et la durée d’hospitalisation; durée ne doit pas excéder 5-7 jours
Les antibiotiques, quand ils sont indiqués, peuvent raccourcir le temps de récupération, réduire le risque de rechûte précoce et diminuer le temps d’hospitalisation. Durée ne doit pas excéder 5-7 jours
© 2019 Global Initiative for Chronic Obstructive Lung Disease
Antibiothérapie/exacerbation BPCO
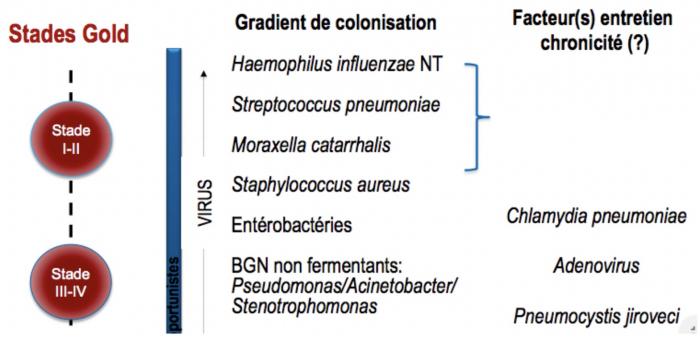
Éléments discriminants avant antibiothérapie/BPCO
- 40-50% des exacerbations sont d’origine infectieuse
- Origine bactérienne: purulence verdâtre des crachats
- Radio de thorax justifiée- ECBC recommandée:
-d’emblée si facteur de gravité
-En cas d’échec d’une antibiothérapie de 1ère intention chez un BPCO stade 3 ou 4 à la recherche de
Pseudomonas aeruginosa
- Cut-off bactériologiques sur ECBC
-? 10 puissance 3 à 5 première fois: acquisition
-10 puissance 5, 2 à 3 fois consécutivement: colonisation chronique
->10 puissance 6-7 et augmentation purulence avec ou sans fièvre: infection
- ANTIBIOCLIC (antibioclic.com)
Qui traiter par ATB ?
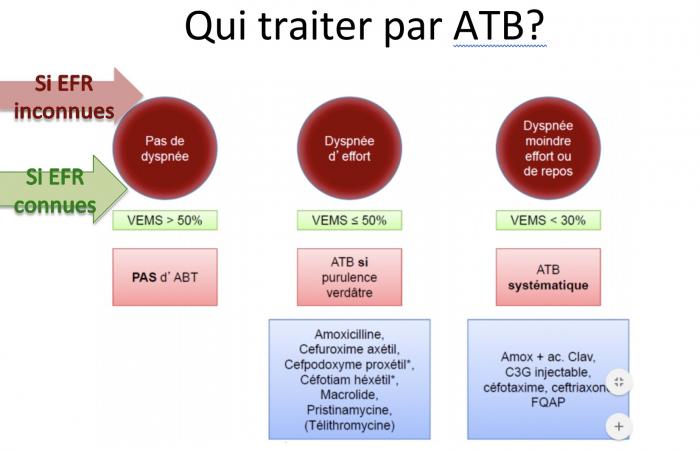
Antibiothérapie / exacerbation BPCO
- Les fluoroquinolones anti-pneumococciques
- Pas d’utilisation répétées sans ECBC
- Attention au risque de tendinites augmenté en cas de corticothérapie associée
- Durée ATB:
-7 jours
- Le cadre des recommandations s’arrête là ou commencent les BGN non fermentants : Pseudomonas aeruginosa, Stenotrophomonas, Acinetobacter … BMR, BLSE, XDR
-Concerne les BPCO stade 3 et 4
-Combinaisons ATB de deuxième ligne avec molécules adaptées
-Semi-probabiliste initialement en tenant compte du statut de colonisation antérieure puis réadapté en ciblant la flore dominante
Prise en charge des Exacerbations
La VNI est le premier type de ventilation utilisé chez les patients BPCO en insuffisance respiratoire aigüe en l’absence de CI absolue
Améliore les échanges gazeux
Diminue l’effort respiratoire
Diminue le taux d’intubation
Diminue la durée d’hospitalisation
AMÉLIORE LA SURVIE
© 2019 Global Initiative for Chronic Obstructive Lung Disease
Après une exacerbation: avant sortie, (côté hospitalisation), vérifier
- Contrôler sile traitement d’entretien et sa
- Réévaluer la technique d’inhalation
- S’assurer de la compréhension des consignes d’arrêt des traitements en phase aigüe (corticoïdes et/ou ATB)
- Évaluer la nécessité de poursuite de O2
- Fournir un plan de traitement pour les comorbidités
- S’assurer des rendez-vous de suivi
- à <4 semaines: contrôle précoce
- <12 semaines: contrôle tardif
Après une exacerbation: point critique
- Mise en place de mesures appropriées de prévention+++
- Le traitement d’entretien avec des bronchodilatateurs à longue durée d’action doit
être instauré dès que possible, avant la sortie d’hôpital
- Anti-infectieux: vaccins
- Arrêt du tabac
- Réhabilitation respiratoire
- Si exacerbations fréquentes: CSI ou macrolides
Suivi après exacerbations: en ville <4 et <16 semaines


La BPCO et la femme
- Femme, 44 ans, consulte en 2008 pour bilan probable BPCO per tabagique
- Profession: Commerciale
- ATCDS: tabac 40 PA interrompu depuis 7 jours
- Environnement: sain
- HDM: Bronchites très fréquentes tous les 2-3 mois depuis 4 ans. Toux chronique quotidienne quinteuse. Manifestations dyspnéiques avec sibilances intermittentes
Bilan en consultation
VEMS 1.88 L 79%
CVF 5.97 L 120%
REVERSIBILITE +6% 2L
TIFFENEAU 33%
ON CONCLUE BPCO STADE 2 POST TABAGIQUE GOLD
=> MISE SOUS LAMA TIOTROPIUM PROGRAMMATION TDM THORACIQUE / BIOLOGIE
=>3 MOIS + TARD
- Tabagisme repris intermittent- Pas de nouvelle bronchite
- VEMS stable 75%
- TDM: bronchopathie, micronodulation non spécifique
- Biologie RAS
=>CAT: poursuite Tiotropium, arrêt tabac++ Perdue de vue …
4 ANS + TARD au printemps …
- A repris tabagisme 10cig /j avec qq arrêts intermittents
- Tableau clinique de bronchite chronique avec toux/expecto/
- 1 bronchite hivernale
- Majoration des symptômes ressentie au printemps …avec
- EFR VEMS 1.2 L 54% + 20% 1.5L après 2 bouffées de terbutaline
Diagnostic BPCO per tabagique avec réversibilité majeure
Quel bilan proposez vous?
- TDM thoracique
- Bilan allergologique prick tests / biologie
- Bilan dysimmunitaire
- Dosage Alpha 1 AT
- Serodiagnostic aspergillaire
- Recherche de RGO et atteinte ORL
- Enquête environnementale
Résultats les plus pertinents
- Prick Bouleau+ 4mm Témoin 8mm
- Rast bouleau+ 16 KU/L
- TDM thoracique: Bronchopathie, quelques lésions d’emphysème
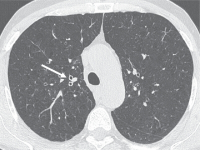
Quel diagnostic proposez vous?
1/ BPCO emphysémateuse stade 2 de GOLD per tabagique
2/ Asthme et rhinite atopique avec sensibilisation aux pollens de bouleau
=> ACOS= Asthma Copd Overlap Syndrom
Quel(s) traitement(s) proposez vous?
- Corticoïdes inhalés
- Test aux corticoides oraux
- Montelukast
- LABA+LAMA
- Association fixe LABA+CSI
- Tabacologue
- Réhabilitation respiratoire
- Vaccination
Modification de traitement fluticasone-salmeterol + poursuite tiotropium
Franche amélioration clinique en qq semaines
Sans disparition totale des symptômes
EFR de contrôle à 2 mois VEMS 1.85L 80%
Poursuite Tiotropium au long cours
Recours Fluticasone/Salmeterol en saison pollinique uniquement
ACOS?

1AN + tard (automne), se plaint à nouveau d’une dyspnée avec oppressions et douleurs thoraciques malgré bonne observance ttt (LABA+CSI+LAM). A repris tabagisme actif VEMS 1.7L 75% SpO2 97%
Quelles propositions thérapeutiques ?
- Majoration CSI ?
- Aide au sevrage tabac ?
- Nouveau bilan bio/ tdm ?
- Bilan cardio ?
- EFX/ Réhabilitation Respiratoire ?
EFX ERGOCYCLE
INCREMENT 10W/MIN
INTERPRETATION …
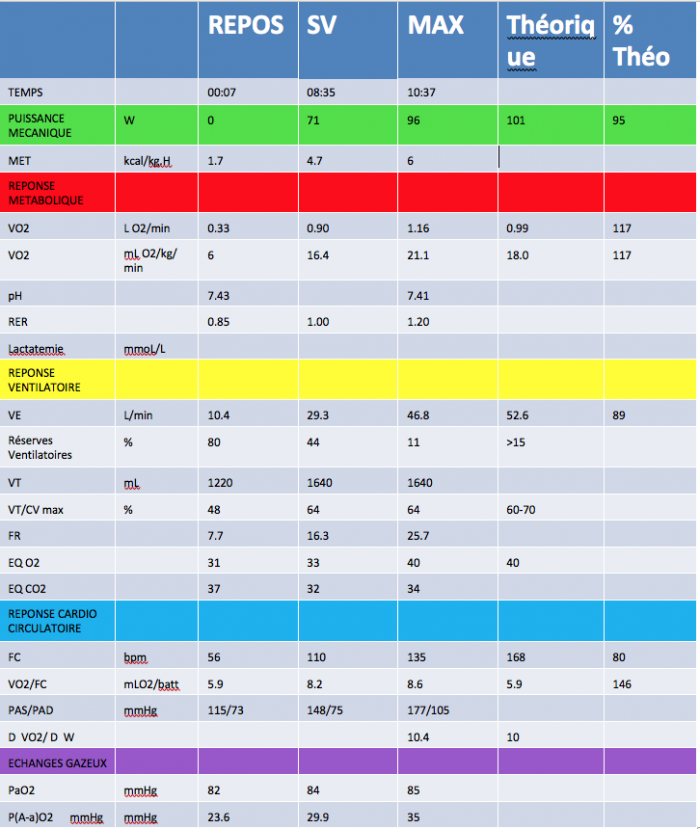
Patiente
SV 4.7 MET
PIC 6 MET
Jardinage au seuil
Monter les escaliers au pic
On oublie le footing …

Suite à EFX …
- Doute sur insuffisance chronotrope
Bilan cardio normal
- Proposition réhabilitation respiratoire (printemps 2014)
Amélioration clinique
- Sevrage tabagique obtenu par Champix
- Se sent mieux
Interrompt régulièrement son ttt …
12 mois+ tard (mars 2015)
- Tabac interrompu depuis 18mois (champix)- Sous LABA seul
- Se sent bien, jardinage, activité physique
- Mais dégradation VEMS 1.4L 64% (1.9L 80% en 2013)
- Proposition de reprendre corticothérapie inhalée en association fixe pour la saison pollinique … puis LABA à nouveau
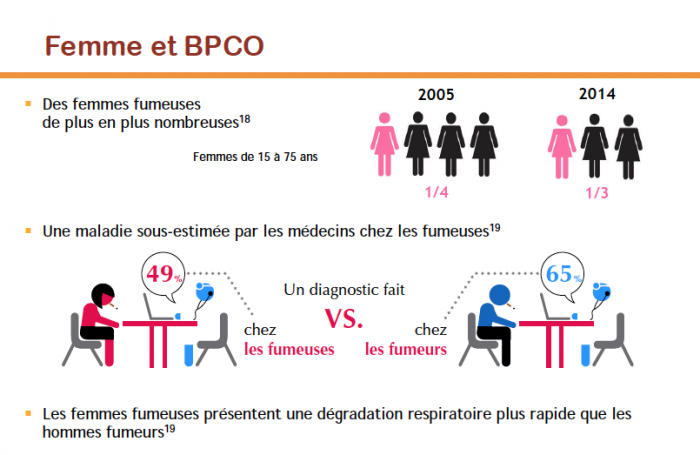
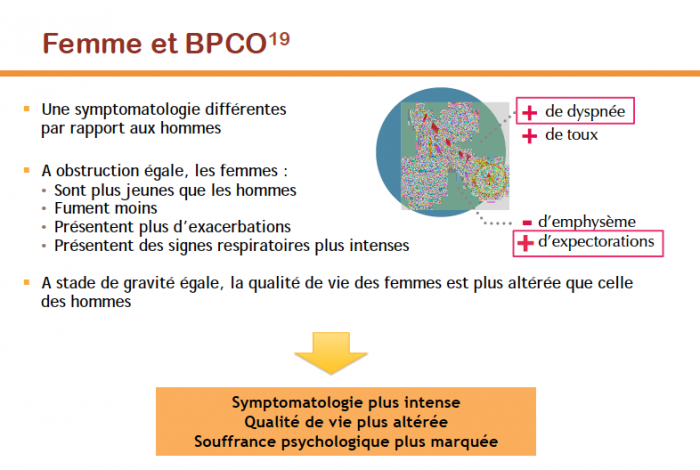

Facteurs de risque de BPCO chez la femme
Improving the management of COPD in Women. Chest Christine R
- Tabac actif : facteur favorisant sa consommation :c ontrôle du poids et émancipation
- Tabagisme passif
Lifetime environmental tobacco smoke exposure and the risk of chronic obstructive pulmonary disease. Environ Health 2005 Eisner
- Exposition domestique: combustion de biomasse
(Colombie) Survival of patients with chronic obstructive pulmonary disease due to biomass smoke and tabacco. Am J Respir Crit Care Med 2006 Ramirez-Venegas A
- Précarité

- Exposition professionnelle
- poussière organique (coton: byssinose)
- désinfectant de surface

Septembre 2017: Irene Drogou
- Etude sur 55000 infirmières aux Etats-Unis
- Infirmières, toujours en activité et sans BPCO en 2009, sont suivies jusqu’en 2017- Exposition une fois par semaine au moins aux désinfectants de surface
663 développent une BPCO
=>Augmentation du risque de 24 à 32% avec le glutaraldéhyde, eau de javel, eau oxygénée (peroxyde d’hydrogène), alcool, composés ammonium quaternaires

Take home message: BPCO = Prise en charge globale

1 seule référence
- https://goldcopd.org/wp-content/uploads/ 2016/04/wms-GOLD-2017-Pocket-Guide-Final-French.pdf


