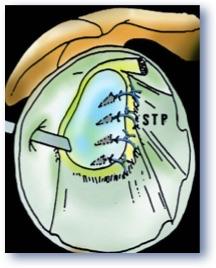
Positionnement final de la butée, fixation par « boutons et suture renforcée »Résultats cliniques et esthétiques finaux, absence de cicatrice …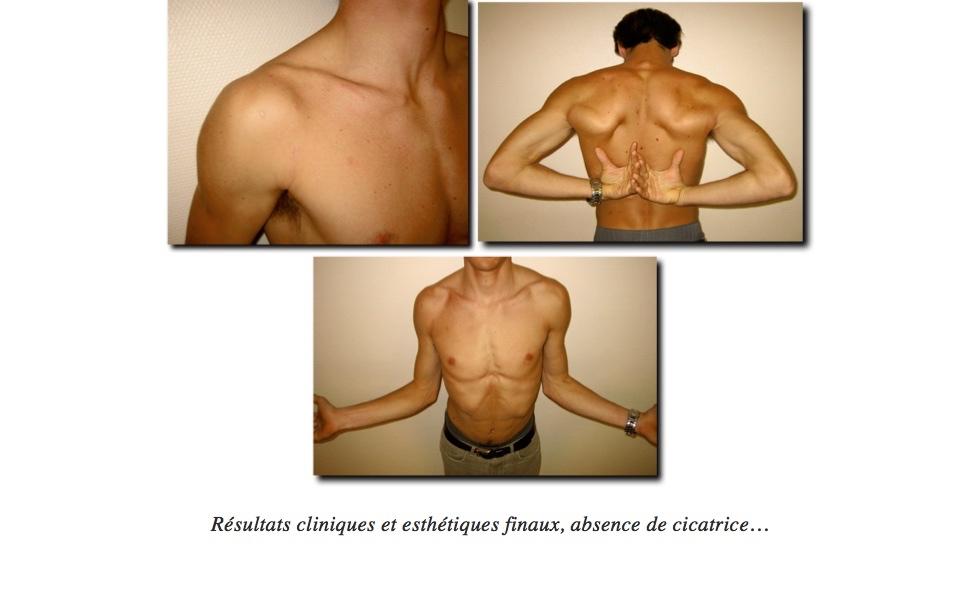
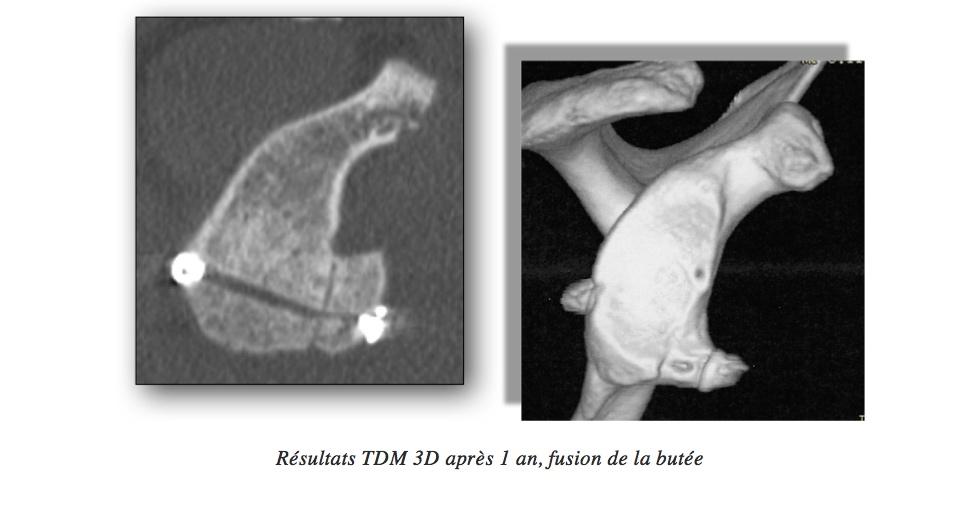
Résultats TDM 3D après 1 an, fusion de la butée.
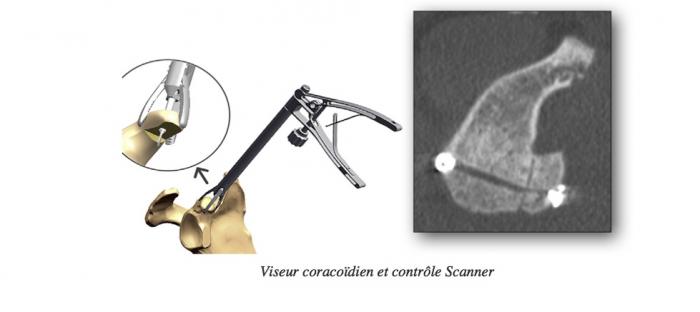
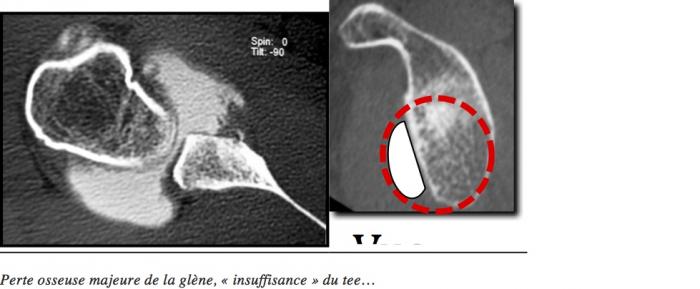
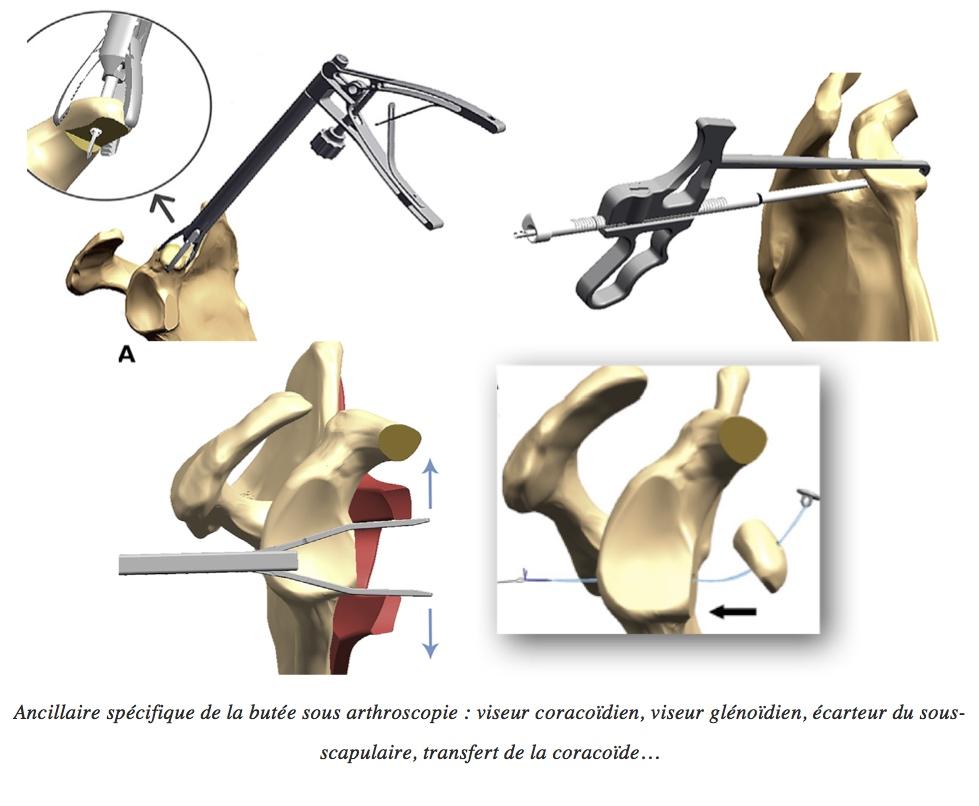
Butée Latarjet arthroscopie Thélu
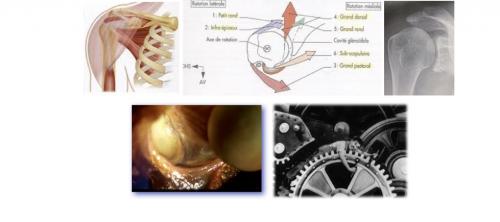
3. La coiffe des rotateurs
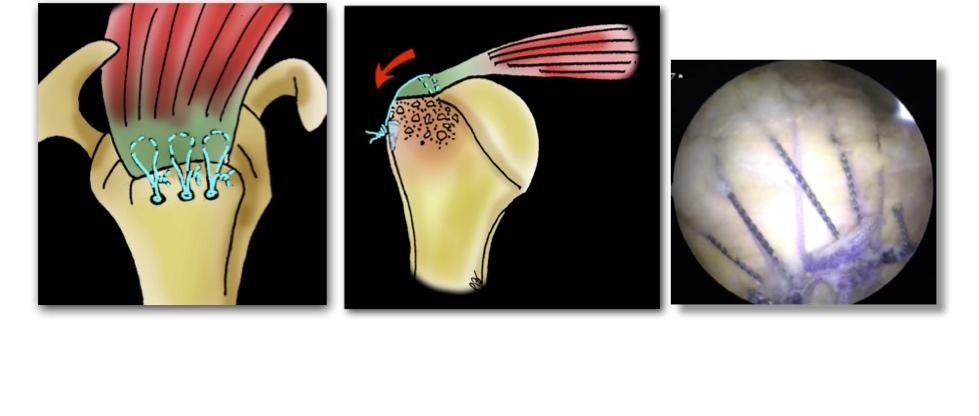
BiomécaniqueLa coiffe des rotateurs correspond à un ensemble de tendons qui relie certains muscles de l’épaule à l’os de la tête de l’humérus et qui permet lorsque ces muscles se contractent (comme les rênes d’un cheval) d’entraîner des mouvements au niveau de l’épaule et du bras. Les 4 muscles principaux sont le Supra-Spinatus (Sus-Epineux), l’Infra-Spinatus (Sous-Epineux), le Sub-Scapularis (Sous-Scapulaire) et le Long Biceps. Chacun exerce une action spécifique de mouvement et en cas de rupture on observe un déficit de force et/ou d’amplitude.
Ces tendons sont solidement fixés à l’os autour de la tête de l’humérus mais ils ont tendance à s’user avec le temps notamment lorsqu’ils sont souvent sollicités (gestes répétitifs et/ou en force avec les bras au dessus de l’horizontal).
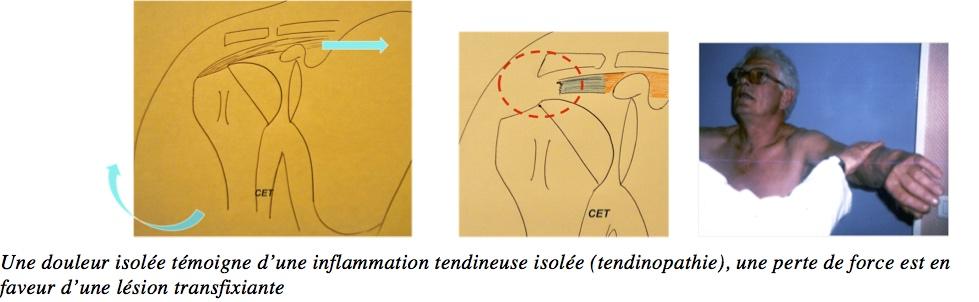
L’examen cliniqueLe Sus-Epineux (Test de Jobe) = Perte de l’ABDUCTION
Une douleur isolée témoigne d’une inflammation tendineuse isolée (tendinopathie), une perte de force est en faveur d’une lésion transfixiante.
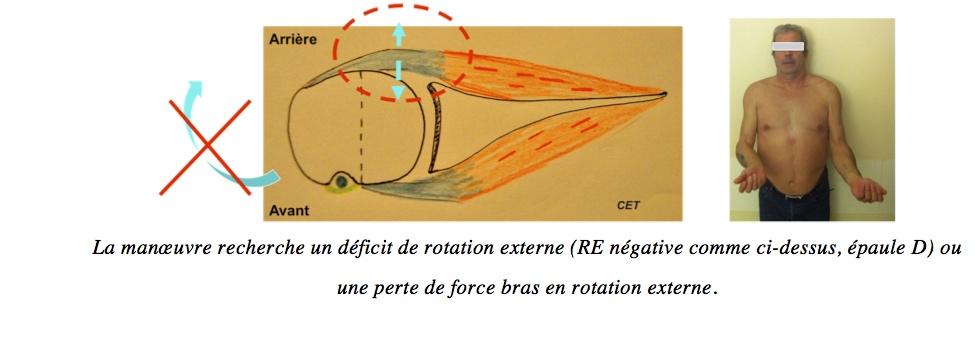
Le Sous-Epineux = Perte de la ROTATION EXTERNE
La manœuvre recherche un déficit de rotation externe (RE négative comme ci-dessus, épaule D) ou une perte de force bras en rotation externe.
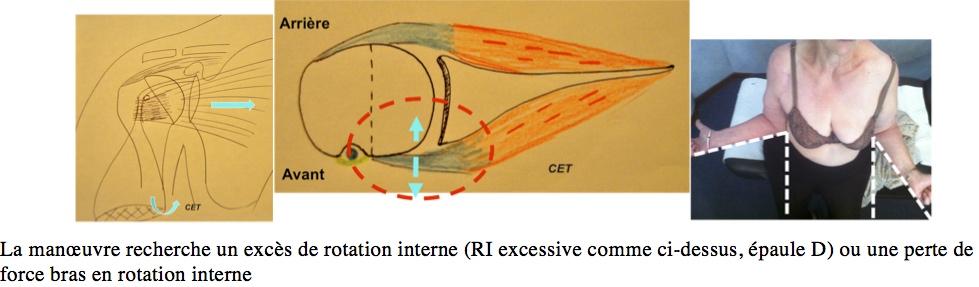
Le Sous-Scapulaire = Hyper ROTATION EXTERNE
La manœuvre recherche un excès de rotation interne (RI excessive comme ci-dessus, épaule D) ou une perte de force bras en rotation interne.
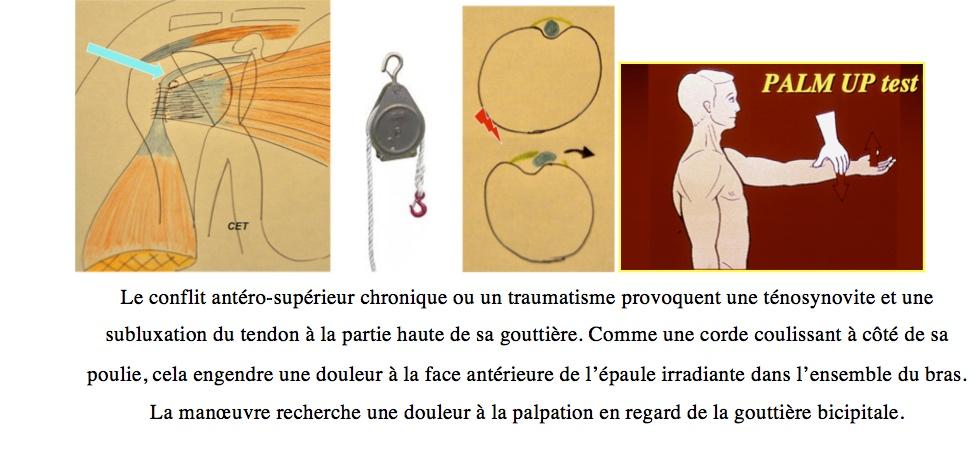
Le long biceps = Douleur antérieure, irradiante dans le bras
Le conflit antéro-supérieur chronique ou un traumatisme provoquent une ténosynovite et une subluxation du tendon à la partie haute de sa gouttière. Comme une corde coulissant à côté de sa poulie, cela engendre une douleur à la face antérieure de l’épaule irradiante dans l’ensemble du bras. La manœuvre recherche une douleur à la palpation en regard de la gouttière bicipitale
Les ruptures ou « usures » tendineuses
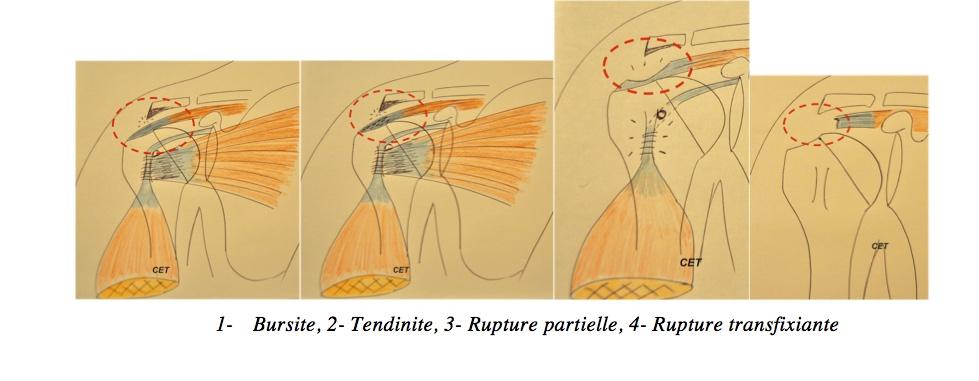
Le conflit antéro-supérieur ou conflit de NEER correspond à un contact chornique inaproprié entre la face inférieure de l’acromion et le bord superficiel tendineux. Le stade débutant entraine une inflammation de la bourse sous-acromiale (bursite), le deuxième stade est celui d’une inflammation tendineuse avec fragilisation et hétérogénicité (tendinopathie). Ensuite, on observe le stage de rupture partielle, profonde ou superficielle, et enfin le stade de rupture transfixiante.
1-Bursite, 2- Tendinite, 3- Rupture partielle, 4- Rupture transfixiante
Ces lésions de la coiffe des rotateurs peuvent survenir également brutalement lors d’un traumatisme ou d’une luxation de l’épaule. Il peut alors y avoir une aggravation avec déchirure ou extension d’une rupture ancienne sur une épaule qui était à l’origine de quelques douleurs auparavant.
Le patient décrit des douleurs souvent au niveau du moignon de l’épaule (ressenties comme des douleurs dans le biceps) qui peuvent survenir lors de certains gestes de la vie courante, sont parfois plus ou moins permanentes et sont souvent importantes la nuit empêchant le patient de dormir sur son épaule, le réveillant souvent.
Même si les tendons sont rompus, dans la grande majorité des cas, le patient peut réaliser tous les gestes avec son bras et notamment le lever au-delà de l’horizontale mais il aura moins de force à bout de bras.
Diagnostic
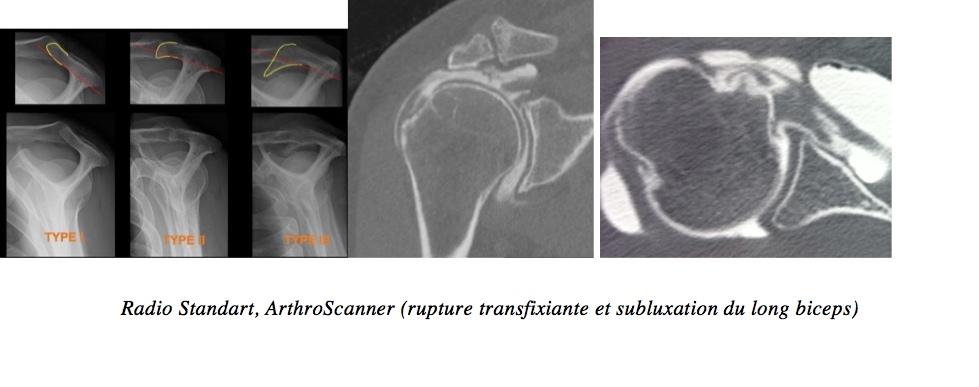
Lors de la consultation, le médecin vérifiera que le patient conserve une bonne souplesse au niveau de son épaule et différents tests permettront d’analyser les tendons. En fonction de ces constatations, il pourra demander des examens complémentaires pour préciser quels sont les problèmes au niveau de ces tendons : échographie, IRM, arthroscanner … Une radiographie standard est toujours nécessaire avant de réaliser des examens plus complexes.
Radio Standard, ArthroScanner (rupture transfixiante et subluxation du long biceps)
Prise en charge
En fonction de l’interrogatoire, de l’examen du médecin et des différents examens complémentaires, le médecin adaptera au mieux le traitement : rééducation, infiltrations, chirurgie…
Des séances de rééducation seront indiquées si l’épaule n’a pas toute sa souplesse en plus d’exercices précis d’étirements que devra faire le patient régulièrement dans la journée.
Si les tendons ne sont pas rompus, un traitement médical par des infiltrations sera le plus souvent suffisant et une intervention chirurgicale par arthroscopie ne sera nécessaire qu’en cas d’échec de ce traitement.
Si les tendons sont rompus, le traitement dépendra du type de rupture, de l’importance de la rétraction des tendons, du patient (son âge, son activité physique, ses loisirs, ses motivations). Souvent, dans un premier temps, il s'agira d'un traitement médical avec une ou deux infiltrations de cortisone réalisées par le médecin radiologue ou rhumatologue sous contrôle scopique (radiographique ou échographique) et des séances de rééducation.
En cas d’échec de ce traitement ou en première intention chez des patients jeunes, actifs et sportifs, il faudra discuter d’une réparation chirurgicale avec réinsertion du tendon à sa position d’origine. Ces interventions de réinsertion des tendons ont lieu aujourd’hui par arthroscopie (vidéochirurgie) et nécessite une hospitalisation brève de quelques jours. Les tendons sont réinsérés grâce à des ancres qui sont mises en place dans l’os et qui permettent grâce à des fils de « replaquer » les tendons sur l’os d’où ils se sont détachés.
Une rééducation de 3 à 6 mois mois est nécessaire après ce type de chirurgie.
L’objectif est alors de retrouver une épaule avec une très bonne mobilité et qui permette de vivre au quotidien sans douleur.
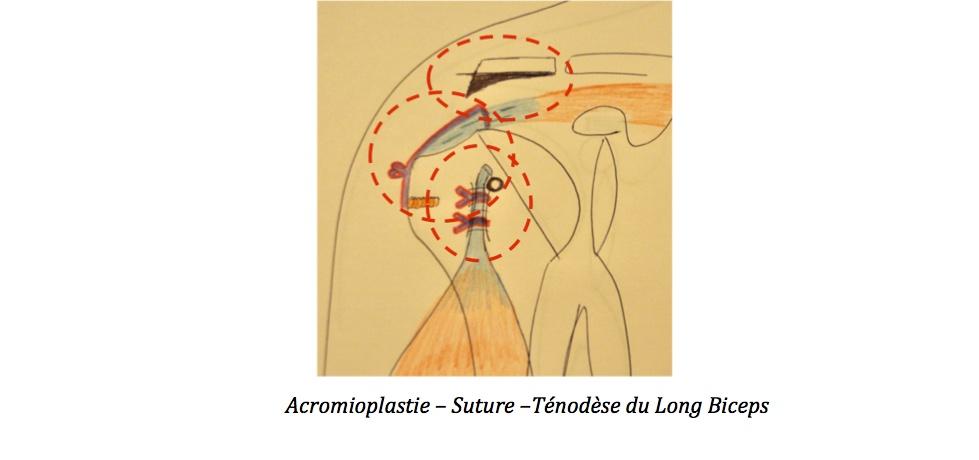
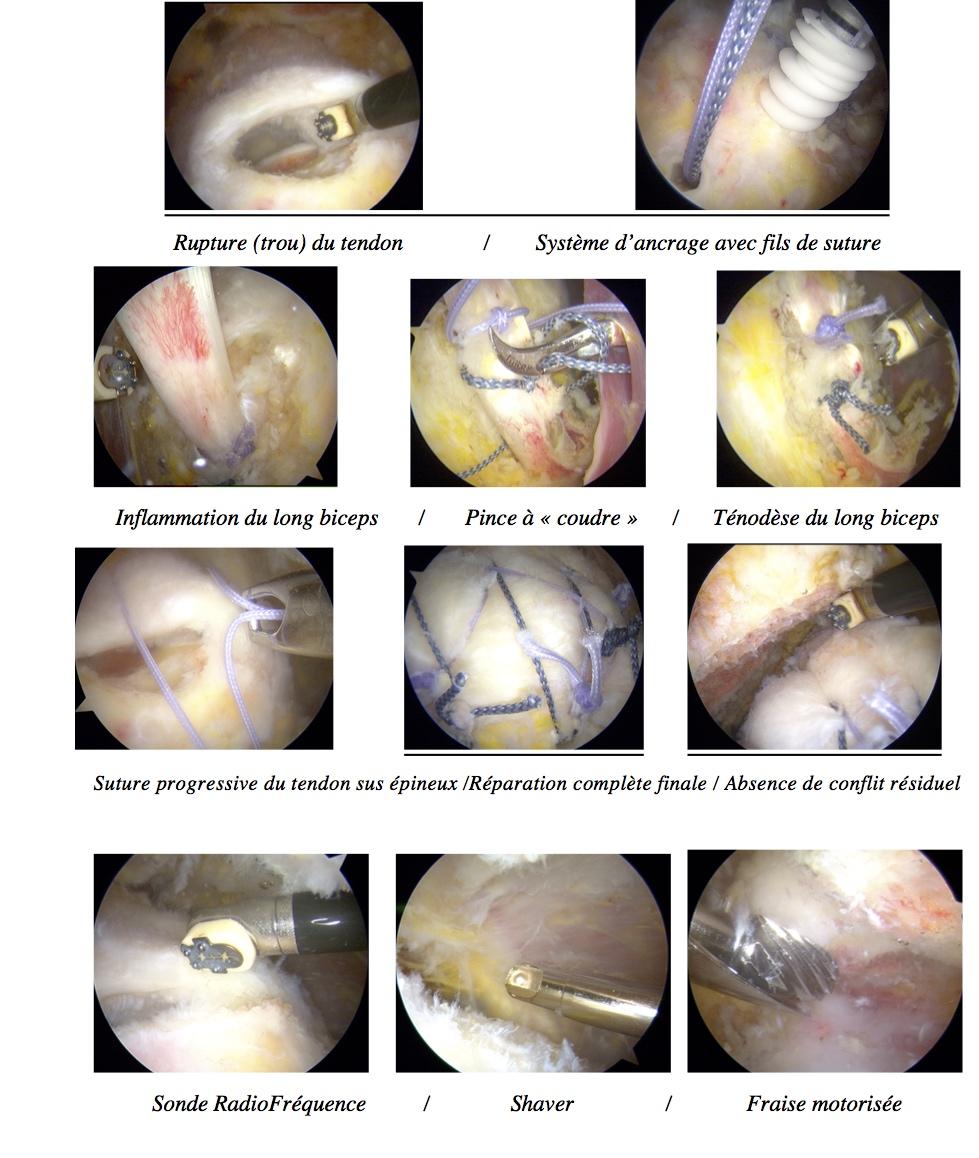
La réparation chirurgicaleIl s’agit d’une arthroscopie (vidéo-chirurgie) avec pour objectif de supprimer l’agent vulnérant, l’acromion, en régularisant avec une fraise motorisée le bord antéro-externe (=Acromioplastie). Ensuite, le chirurgien replace le tendon à sa position d’origine sur le trochiter avec un système d’ancrage relié à des sutures renforcées (= Suture Tendineuse) et enfin de replacer le tendon du long biceps dans sa gouttière à l’aide d’une ancre ou d’une vis d’interférence (= Ténotomie ou Ténodèse).
Acromioplastie – Suture –Ténodèse du Long Biceps
Photos per-opératoires
4. Les prothèses (omarthrose)
L’arthroseL’épaule correspond à l’articulation entre l’omoplate et l’humérus. La partie supérieure de l’humérus constitue une tête qui pivote dans un creux de l’omoplate qui est la glène. Ces surfaces de glissement sont recouvertes de cartilage.
Usure du cartilage, schématisation
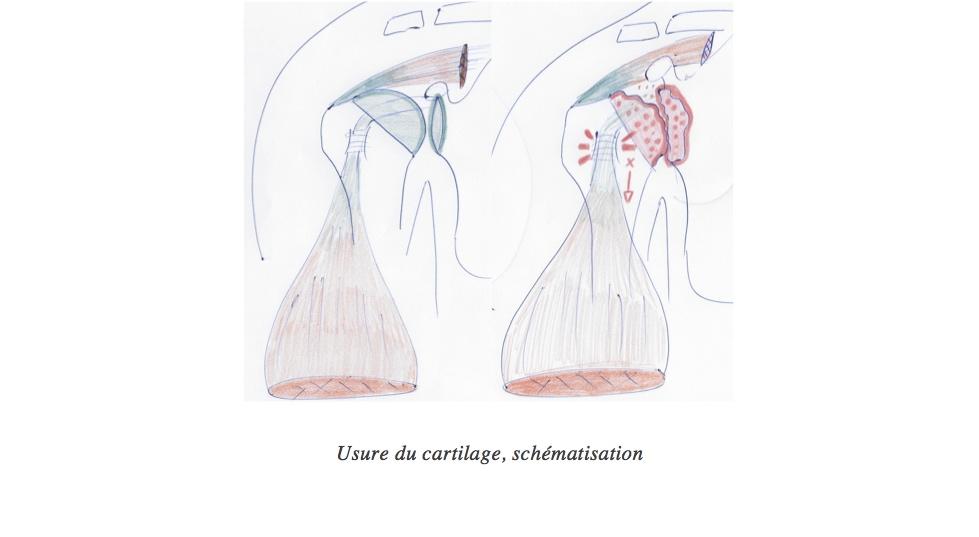
L’arthrose est l’usure de ce cartilage et s’appelle plus précisément l’omarthrose (le préfixe « om » venant de « omoplate »). Cette usure s’accompagne aussi de remaniements de l’os de l’humérus avec perte de sa sphéricité et de l’omoplate (ostéophyte) et production de liquide (épanchement intra-articulaire).
Déformation radiologique, « roue carrée et sur les jantes… »
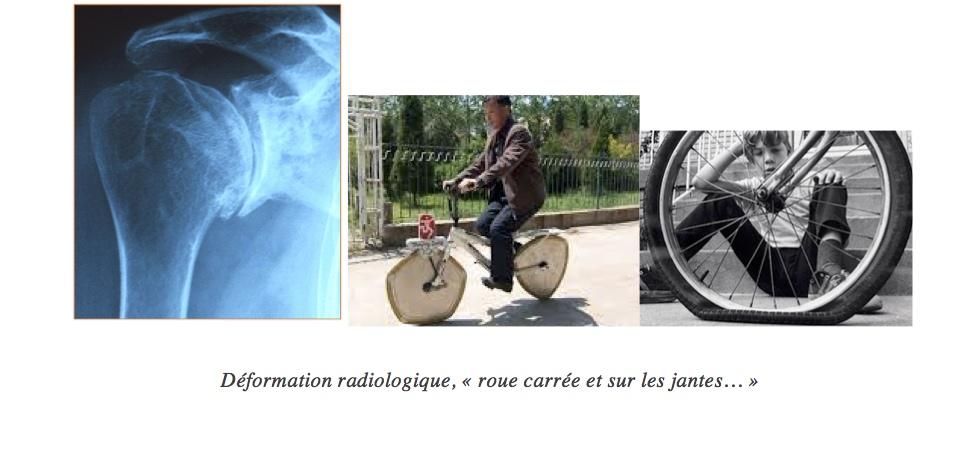
Ces modifications occasionnent une douleur, des craquements, une perte de force et une diminution de la mobilité ainsi qu’une difficulté à utiliser le bras nécessitant l’utilisation importante d’anti-inflammatoires et d’antidouleurs.
Il existe 2 types :
L’arthrose primitive
Cela signifie que l’arthrose s’est installée dans l’épaule sans qu’il n’y ait de cause retrouvée pour expliquer son apparition. C’est la plus fréquente.
L’arthrose secondaire
Cela signifie que l’on retrouve une cause à l’apparition de l’arthrose.
- Arthrose et rupture de coiffe des rotateurs.
Le rhumatisme inflammatoire (arthrite rhumatoïde)
Il peut s’agir des séquelles d’une ancienne fracture de l’épaule. La fracture, même si elle a été opérée modifie sensiblement l’architecture de l’épaule et la fait fonctionner différemment. Petit à petit cela aboutit à user le cartilage et donc donne de l’arthrose.
La nécrose de la tête de l’humérus. La nécrose de la tête est due à une artère qui se bouche. On retrouve souvent des causes pour expliquer pourquoi cette artère s’est bouchée. Il s’agit souvent de l’utilisation prolongée de cortisone (corticoïdes) pour le traitement d’une autre maladie. Elle peut être liée à d’autres causes plus rares tels qu’un accident de plongée (barotraumatisme).
Il peut s’agir de l’évolution d’un problème d’épaule comme une instabilité (luxations) ou d’une ancienne opération.
Pourquoi se faire opérer ?L’usure du cartilage est irréversible et l’arthrose ne guérit pas spontanément. L’évolution naturelle se fait vers une dégradation progressive de l’articulation, une limitation de plus en plus importante des mobilités et une utilisation de plus en plus difficile du bras. Les anti-inflammatoires, les antalgiques et les infiltrations qui peuvent suffire au départ finissent par ne plus être efficaces et une intervention chirurgicale se discute alors.
Les objectifs de cette intervention sont la récupération de l’indolence, des mobilités de l’articulation et de l’utilisation normale du bras.
Douleur et raideur du patient, motivant la chirurgie
Qu’est-ce qu’une prothèse d’épaule ?Le but de la prothèse de l’épaule est d’enlever les zones d’os et de cartilage qui sont usées, et de les remplacer par des pièces artificielles.
Les prothèses d’épaule ont été développées à la fin des années 1990 et le recul des différentes études scientifiques témoigne d’une durée de vie de plus de 20 ans avec des bénéfices cliniques et radiologiques (indolence, mobilité, stabilité, force…) durables dans le temps. Il en existe 2 types, proposées en fonction des signes cliniques et des lésions anatomiques : la prothèse « Anatomique » et la prothèse « Inversée ».
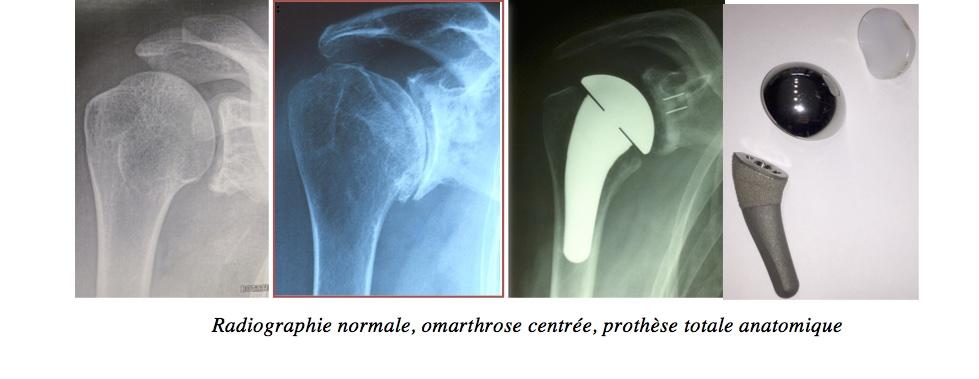
La prothèse AnatomiqueCette prothèse est indiquée dans le cadre de douleur et de raideur secondaires à une omarthrose centrée, avec une coiffe des rotateurs saine. Les 2 objectifs principaux pour le chirurgien sont de restaurer à la fois une indolence et des mobilités actives et passives normales. Pour cela, un implant huméral (métal) et glénoïdien (polyéthylène) sont mis en place, afin de restaurer une anatomie la plus normale possible.
Radiographie normale, omarthrose centrée, prothèse totale anatomique
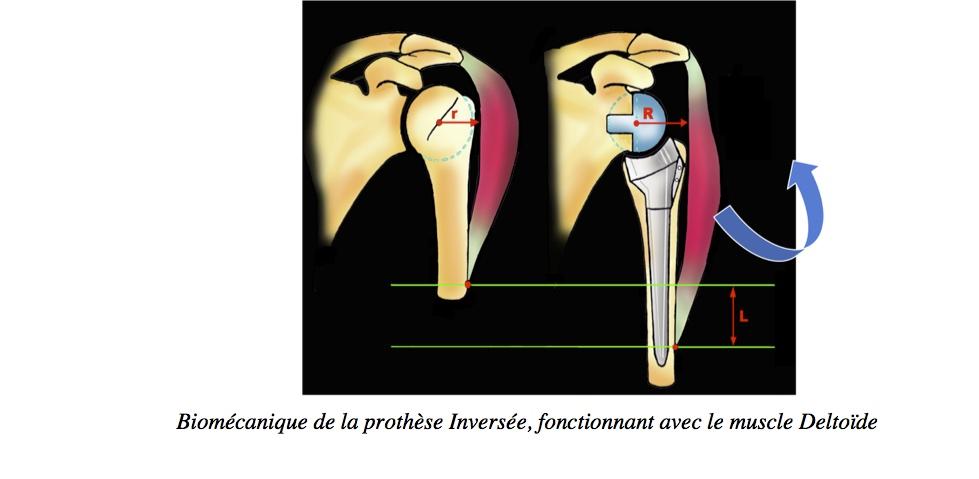
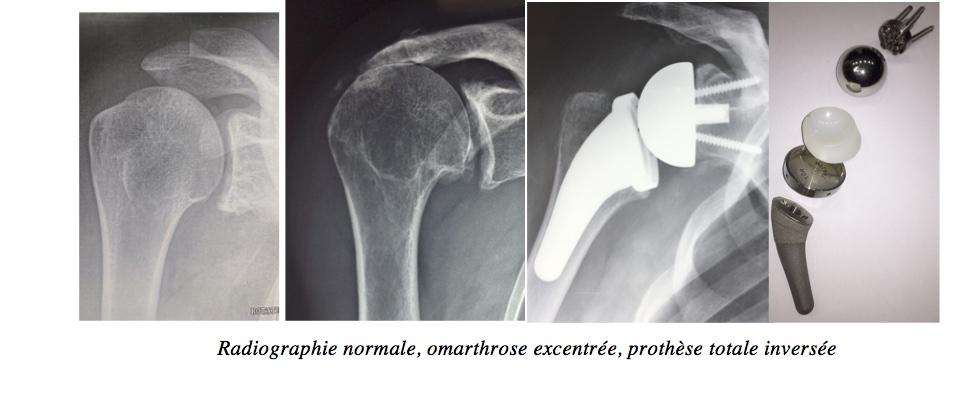
La prothèse InverséeCette prothèse est indiquée dans le cadre de douleurs et surtout de perte de l’élévation antérieure active (épaule pseudo-paralytique) secondaires à une omarthrose excentrée, avec une rupture massive et dégénérative non réparable de la coiffe des rotateurs. Les 2 objectifs principaux pour le chirurgien sont de restaurer à la fois une indolence et une élévation antérieure active. Pour cela, un implant huméral et glénoïdien sont mis en place, en inversant le centre de rotation de l’articulation pour que le seul muscle restant valable qui est le muscle deltoïde puisse élever le bras en se contractant.
Biomécanique de la prothèse Inversée, fonctionnant avec le muscle Deltoïde
Radiographie normale, omarthrose excentrée, prothèse totale inversée
=> la prothèse anatomique en cas de coiffe des rotateurs saine
=> la prothèse inversée, en cas de coiffe des rotateurs fragile ou rompue
Modalités chirurgicalesUne incision courte est réalisée au niveau de la partie antérieure de l’épaule. Un passage sera fait entre les différents muscles en les écartant pour accéder à l’articulation. La tête humérale est enlevée, puis l’os de l’humérus et de la glène sont préparés pour recevoir la prothèse.
C’est une intervention qui dure en moyenne 1 heure. Elle nécessite une hospitalisation d’environ 3 jours.
La prothèse totale de l’épaule est le plus souvent réalisée sous anesthésie générale. Une anesthésie loco-régionale peut y être associée. C’est votre anesthésiste qui décide avec vous de la meilleure anesthésie en fonction de votre état de santé.
Après l’opération, un pansement stérile est mis en place pendant 15 jours. Le traitement de la douleur sera mis en place, surveillé et adapté de manière très rapprochée dans la période post-opératoire. Une attelle sert à immobiliser et à protéger votre épaule.
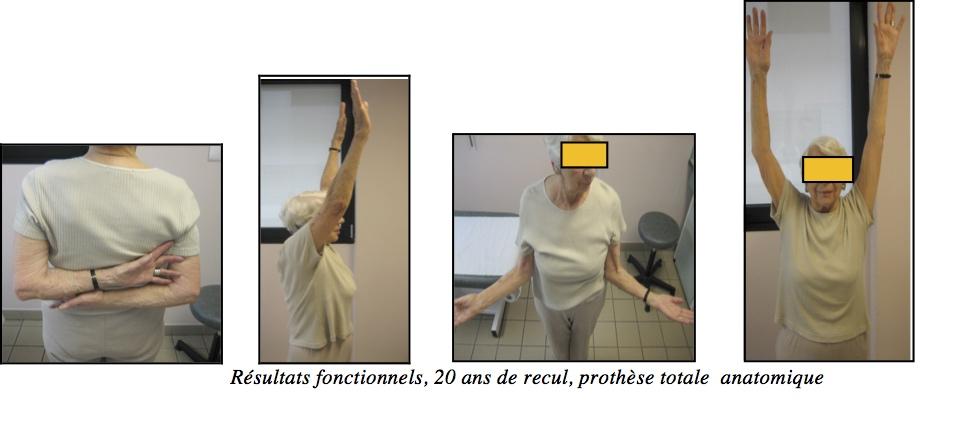
Résultats fonctionnels, 20 ans de recul, prothèse totale anatomique
5. L’attelle et la rééducation post-opératoire
Le type d’attelle sera décidé et donné par le chirurgien, en fonction de la réparation réalisée. La rééducation sera à débuter dès le lendemain selon un protocole détaillé fourni en hospitalisation avec principalement le mouvement « pendulaire », à raison de 3 séances par semaine.
L’attelle est progressivement abandonnée. A la sortie de la clinique, la rééducation peut être réalisée en centre ou chez votre kinésithérapeute. Elle aura pour but de récupérer la mobilité active et la force musculaire de l’épaule.
La reprise du volant est envisageable après le sevrage de l’attelle, durée déterminée par le chirurgien en fonction de l’intervention réalisée ( 1 à 6 semaines). Celle du travail est également variable en fonction du type d’activité (bureautique, manutention, déplacement…) allant de 1 semaine à plusieurs mois.
L’ATTELLE Dans les 2 cas, possibilité de lire, manger, écrire, téléphoner, gestes de bureautique…
Aide à l’habillage : pour mettre une chemise, un pull, un T-Shirt, commencer par le bras « malade » puis sain et inversement pour l’enlever !
Le Dujarrier = Position du bras « INDIFFERENTE »
La nuit : Non obligatoire mais conseillé (si moins douloureux, sommeil agité, plus rassuré).
Le jour : Le retirer en lieu sûr (fauteuil, canapé, table… ).
En situation à risque (trottoir, voiture, réunion, transport en commun… ) : le mettre
Toilette et habillage : Retrait de l’attelle possible.
Le Coussin d’Abduction = Bras à 45° du tronc, TOUJOURS +++
La nuit : Toujours…
Le jour : En lieu sûr, le remplacer par un coussin, un oreiller…
En situation à risque (trottoir, voiture, réunion, transport en commun… ) :
toujours +++Toilette et habillage : retrait de l’attelle possible et garder la position en abduction, aidé d’un tiers si nécessaire.
AUTO-REEDUCATION PAR EXERCICE DE « PENDULAIRE »A réaliser 3 minutes, 5 fois par jour
1- Retirer l’immobilisation par attelle
2- Positionnement du corps :
Front sur la main à hauteur de taille, sur un appui (table ou chaise…)
Angulation Tronc – Jambe de 90°
3- Avant de faire tout mouvement, relâcher le bras pendant 30 secondes+++, perpendiculaire au sol comme un fil à plomb !
4- Débuter alors LENTEMENT de petits mouvements circulaires, de manière indolore, dans un sens puis dans l’autre pendant 3 minutes.