Dépistage auditif et visuel chez l'enfant
Le dépistage visuel
• Justification du dépistage
Il est justifié de dépister les troubles visuels de l'enfant afin de prévenir l'amblyopie
(différence d'acuité visuelle entre les yeux) car :
• Pas de menace grave
• Absence de plainte
Mais :
• Prévalence élevée des facteurs amblyogènes
• Anomalies visuelles : 14,5%
• Strabisme : 3 à 5%, amblyogène dans 70% des cas
• Trouble réfractif jusqu’à 20%
Amblyopie possible avant la fin de la maturation du cortex visuel (6-7 ans)
La prévalence de l'amblyopie en France chez l'enfant de moins de 6 ans, évaluée sur des études de qualité discutable, varie de 0,48/1 000 pour les amblyopies définies par une acuité visuelle inférieure ou égale à 4/10èmes à 14,5 % pour les amblyopies définies par toute diminution de l'acuité visuelle (référence HAS).
Compte tenu de la prévalence des facteurs amblyogènes et de la nécessité d'identifier une amblyopie quand elle est encore réversible, la connaissance des situations à risque d'apparition d'un trouble visuel et des signes d'appel d'une anomalie de la vision chez l'enfant est recommandée à tous les professionnels de santé de la petite enfance.
Exemple local : Thèse du Dr E. DUMORTIER (mai 2013)
Etude prospective de 645 enfants dépistés pas l’APESAL en 2009-2010 dans la métropole lilloise
Nés entre le 01/07/2006 et le 30/06/2010
Scolarisés en 1ère année de maternelle en 2009/2010
2541 anomalie(s) / 27073 enfants dépistés soit 11,64%
Retentissement sur la qualité de vie sur l’individu/répercussion sur le développement de l’enfant dans les performances éducatives, scolaires, professionnelles
• Difficultés de lecture (début de ligne d’un livre OG puis fin de ligne OD)
• Accès limités à certains métiers
• Perte de la vision binoculaire
• Dextérité fine altérée
• Estime de soi
• Retentissement sur la qualité de vie sur la collectivité
• Non immédiat mais risques liés à l’allongement de la vie : risque de cécité bilatérale, risque d’accident multiplié par 2 ou 3.
• Quand adresser systématiquement ?
Les indications évidentes
• Grossesse, accouchement pathologique (2% des naissances) (grade C)
• Exposition in utéro à des toxiques (alcool, tabac, drogues)
• Affections congénitales ou génétiques (1% des naissances : anomalies chromosomiques, TORSCH : Toxoplasmose, Oreillons, Rubéole, Syphilis, CMV, Herpès. (NB : infections durant la grossesse pouvant également donner une surdité.)
• Pathologies neurologiques
• Malformations cranio-faciales
•Prématurité (7% des naissances) (grade B)
Prématurité modérée (32-36 SA et PDN > 1500 g) : risque augmenté de strabisme (15-20% vs 3% des NN à terme) d’amétropie (> 3,5 D, 31% vs 14% des NN à terme). Un œil est dit amétrope dès lors que l'image nette d'un objet éloigné focalisée par les surfaces réfractives de l'œil se forme en dehors du plan rétinien (myopie, hypermétropie, presbytie), ou quand il n'existe aucun plan ou cette image est nette (c'est le cas de l'astigmatisme).
Grande prématurité (< 32 SA et PDN < 1500 g) : ROP (rétinopathie du prématuré : La rétinopathie du prématuré est définie comme un développement vasculaire prolifératif anormal de la rétine chez les enfants prématurés qui ont une vascularisation incomplète de la rétine, myopie, blocage du développement normal du segment antérieur (augmentation de la courbure cornéenne, aplatissement de la chambre antérieure, sphéricité exagérée du cristallin)
•Antécédents familiaux ophtalmologiques
(15 à 20 % des naissances) (grade C)
Amblyopie (10 % des naissances)
Strabisme (10 à 15 % des naissances)
Forte amétropie (anomalie de la réfraction oculaire : myopie, hypermétropie, astigmatisme
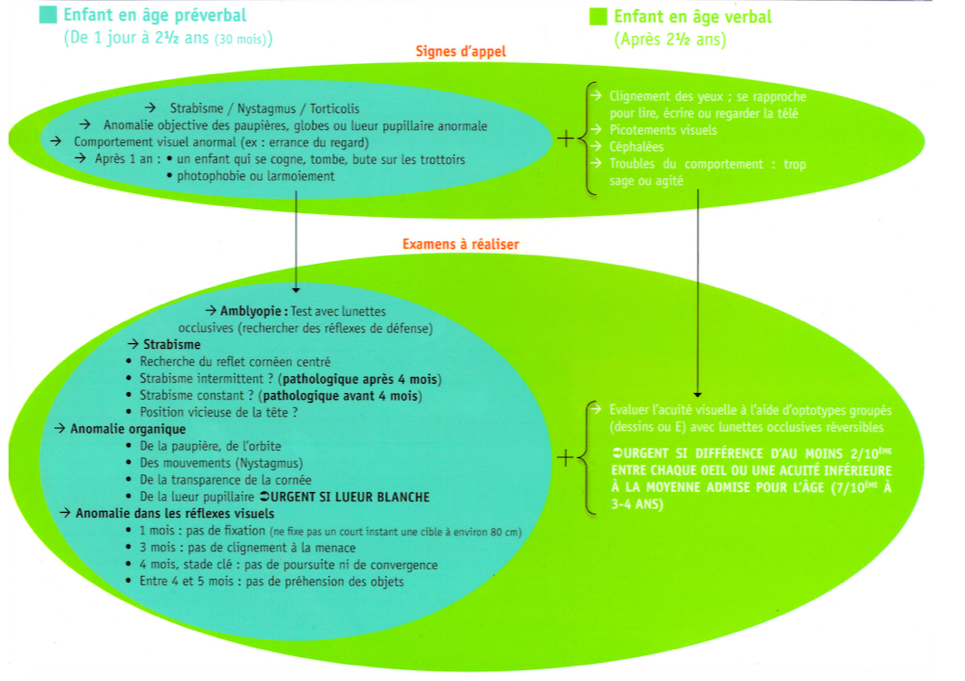
Les signes d’appel
• Avant 4 mois :
Tout enfant présentant une anomalie anatomique paupières, globe, conjonctive, pupilles, strabisme fixé, nystagmus, position compensatrice de la tête (torticolis).
Anomalie du comportement visuel : premiers réflexes visuels
> réflexe d'attraction du regard à la lumière douce, réflexe photo moteur, réflexe de fermeture des paupières à l'éblouissement, présents dès la naissance
> réflexe de fixation présent à 1 mois (œil de bœuf)
> réflexe de clignement à la menace présent à 3 mois
> réflexe de maintien du parallélisme des axes visuels présent à 3 mois (les deux yeux se dirigent de manière conjuguée et parallèle sur l'objet à fixer)
> réflexe de poursuite présent à 4 mois (l'enfant doit pouvoir suivre des yeux de façon durable une cible en mouvement dans le plan vertical puis horizontal, sans avoir besoin de bouger ni la tête ni le corps)
> réflexe de convergence présent à 4 mois (quand on fait fixer à l'enfant un objet présenté à distance de son nez et qu'on le rapproche de lui, les axes visuels perdent leur parallélisme et les deux yeux convergent sur l'objet de manière symétrique)
• Dès 6 mois à l’âge verbal
Si apparition d’un des signes précédemment cités
Enfant qui bute ou tombe tout le temps ou qui plisse régulièrement des yeux. Comportements anormaux visuels comme une indifférence aux personnes proches.
• Entre 2 et 5 ans
Si apparition d’un des signes précédemment cités
Retard d’acquisition du langage, lenteur d’exécution, lecture trop rapprochée, gène à la vision de loin, fatigabilité à la lecture, apparition de maux de tête, clignements réguliers des yeux, rougeurs et picotements oculaires.
• A quel moment faire le dépistage ?
Être systématique et reproduire les examens lors des bilans de santé de l’enfant du carnet de santé.
1 – 4 – 9 – 24 mois
3 – 4 – 6 ans
• Bilan 8 jours – 1 mois

• Bilan 4 – 9 – 24 mois
Examen identique à celui du premier mois avec en plus :

• Bilan 3ème et 4ème année

• Bilan 6ème année

• Comment et quels outils ?
• Examiner à chaque examen systématique
Aspect, taille et symétrie des globes et annexes
Aspect de la pupille
Larmoiement persistant
Ptosis de paupière
Asymétrie de taille (ex microphtalmie)
Glaucome congénital
Colobome
Anisocorie
Corectopie
• REFLET PUPILLAIRE
L’enfant est assis dans les bras de sa mère et fait face au médecin. Celui-ci éclaire à l'aide d'une source lumineuse les yeux de l'enfant, de façon médiane et à 50 cm. Normalement, le reflet cornéen est symétrique, au centre du trou noir des pupilles. En cas de strabisme, les reflets sont excentrés.
Il arrive que les yeux d’un enfant paraissent trop rapprochés, mais ils sont symétriques, l’impression étant due à la base trop plate du nez du nourrisson (épicanthus)
• TEST de L’ECRAN (COVER TEST)
On le débute comme le test du reflet cornéen mais on interpose un écran opaque devant chaque œil alternativement. Si les yeux ne bougent pas, le test est normal. Si un œil se déplace lorsque l'autre est couvert, il y a strabisme.
• LUNETTES à SECTEUR
On observe la symétrie des yeux dans les fentes palpébrales par rapport aux caches que l’on sait symétriques. Permettent 2 tests, d’une part, les secteurs doivent arriver au bord de l’iris donc en cas de strabisme, soit une partie du blanc de l’œil ne sera pas masquée (strabisme divergent) soit une partie de l’iris sera masquée (strabisme convergent). D’autre part on peut dépister une amblyopie en présentant à l’enfant à droite et à gauche, en cas d’amblyopie d’un œil, l’enfant tournera la tête vers l’objet afin de le fixer avec son œil sain, c’est le signe de la toupie.
• TEST DE LA TOUPIE
Test couplé au test de dépistage du strabisme lors de l’utilisation des lunettes à secteur nasal.
• TEST DU CACHE
L’examinateur cache tour à tour chacun des yeux (test jumelé avec le test de l’écran).
Si l’enfant tolère que l’on cache l’un des yeux alors qu’il le refuse sur l’autre, c’est qu’il y a
amblyopie (seul un œil lui permet de voir correctement, l’autre est déficient.)
• TEST DU CRAYON (test évaluant la vision stéréoscopique)
Test fait pour les enfants plus grands : il détecte les strabismes non par une mise en
évidence de la déviation mais par une de leurs conséquences qui est la suppression de la
vision binoculaire.
L’examinateur tient un crayon verticalement à 40 cm. Le patient tient un crayon semblable
et doit faire coïncider le sien avec celui de l’examinateur. Si l’enfant ne peut pas aligner les
deux crayons, il n’a pas de vision du relief (ses deux yeux ne fonctionnent pas ensemble.
• TEST DE LANG (évaluation de la vision stéréoscopique)
Test stéréoscopique à points aléatoires. L’enfant ne perçoit les formes que s’il a une vision
stéréoscopique, ces formes se détachent alors du fond
Test de LANG I : étoile chat et voiture vus que si l’enfant a une vision stéréoscopique.
Test de LANG II : l’étoile est toujours perçue, la lune, l’éléphant et la voiture ne sont vus que
si l’enfant a une vision stéréoscopique.
Tests se pratiquant sans lunettes, par rapport à d’autres tests avec respect de la distance de l’examen : 40 cm
Résultats du test de Lang :
Positif : Localisation et dénomination correctes de tous les objets cachés et fixation franche et répétée des trois éléments l’un après l’autre. Aucun examen supplémentaire de la vision stéréoscopique n’est nécessaire.
Négatif : Aucun élément 3D n’a été localisé. Les mouvements des yeux n’indiquent pas la reconnaissance des éléments 3D. Les yeux parcourent le panneau rapidement et s’en désintéressent ensuite.
Douteux : Un seul élément caché est localisé et nommé correctement, les yeux parcourent la plaque rapidement à la recherche d’autres objets. La vision stéréoscopique semble gênée. Répétition du test.
• EXAMEN DU REFLET PUPILLAIRE (Comparaison du reflet rouge/orangé du fond d’œil entre les deux yeux)
Soit utilisation d’une lumière (ophtalmoscope) soit photo sans utiliser le système « anti yeux rouges »
Recherche de leucocorie : modification de la couleur qui devient blanchâtre ou grisâtre (diagnostic à évoquer = rétinoblastome = urgence)
• LES ECHELLES VISUELLES
1.DAVL (désignation ou appariement) à 2 m ou PIGASSOU à 2 m 50 à partir de 3 ans : résultat attendu 6 à 7/10.
2.SNELLEN ou MONOYER enfant à partir de 4 ans : résultat attendu 10/10 (peut aller jusque 14/10)
3.SNELLEN ou MONOYER à partir de 6 ans : résultat attendu 10/10 (peut aller jusque 18/10)
• TESTS D’EVALUATION DE LA VISION DES COULEURS
1.BABYDALTON
2.ISHIARA (idéalement à partir de 6 ans sur suivi des chemins, sur chiffres dès l’acquisition de ceux ci)
Chaque planche est constituée d’une mosaïque de points de couleurs différentes. Les
couleurs utilisées sont situées sur des axes de confusion colorée prédéterminées pour
mettre en évidence une dyschromatopsie donnée

Le dépistage auditif
• Pourquoi dépister ?
• Prévalence des surdités sévères ou profondes : (1 à 1,5/1000 nait sourd et 1/1000 deviendra sourd dans les 4 premières années)
• ½ environnementale, ½ génétique
• Le retentissement du handicap dépend de la profondeur de la surdité et du retard diagnostique
• Prise en charge précoce possible (appareillage dès 4 mois)
• Facteurs de risque de surdité congénitale
• Facteurs de risque familiaux
Antécédents familiaux de surdité
Prothèse auditive avant 50 ans
• Facteurs personnels naissance ou période néonatale
Poids de naissance <1500g
Prématurité surtout < 32 SA et/ou complication cérébrale de la prématurité.
Malformation de la tête et du cou
Troubles neurologiques d’origine centrale
Hyperbilirubinémie ayant nécessité exanguino-transfusion
Infection grave et possible traitement ototoxique (aminosides)
Infection fœtale (TORSCH)
Exposition alcool tabac toxiques
• Quand dépister ?
• À la maternité : oto-émissions, potentiels évoqués, tests subjectifs
• Surveillance couplée aux examens systématiques (identiques au dépistage visuel)
• Toujours faire confiance aux parents : 70 % des diagnostics suite à l’observation familiale
Durant les 8 premiers jours (dépistage de la surdité congénitale)
Bilan des 2 – 4 mois

Bilan des 9 mois

Bilan des 2 – 3 – 4 ans

Bilan de la 6ème année

• Signes d’appel
Dans les premiers mois
Absence de réaction aux bruits et à l’inverse réaction trop vive aux vibrations ou au toucher
Sommeil trop calme
Réflexe de clignement au bruit (dès 2ème jour)
Réflexe de Moro à un bruit fort (+ à 2 semaines)
De 3 à 12 mois
Sons émis non mélodiques
Disparition du babillage
Absence de réaction à l’appel de son nom
De 12 à 24 mois
• 12 mois : apparition des premiers mots simples (12 à 18 mois)
• 16 mois dit papa, maman
• 24 mois possède 50 mots, fait des phrases
Absence de mots
Communication exclusivement gestuelle de désignation
Enfant inattentif à ce qui est en dehors de son champ visuel
Émissions vocales incontrôlées
Après 24 mois
Retard de parole et de langage
Troubles du comportement (agressif, renfermé)
Difficultés d’apprentissage
Régression, détérioration de la parole articulée
Enfant qui fait répéter, distrait, parle fort, augmente le son de la télévision
• Comment dépister ?
• Examen ORL : bouchon de cérumen, otite séromuqueuse
• Tests de dépistage auditifs … en fait très peu de matériel à disposition !
• L’otoscope : regarder les tympans
et savoir dépister les otites séreuses
• Boîtes de Moatti
• 4 boîtes de fréquences différentes (étendue du champ nécessaire à la compréhension de la parole)
• bruit calibré de 60 dB à 2 m
• jouet sonore agité hors du champ de vision (réaction : détournement de la tête ou déviation des yeux vers la source sonore)
• ne dépiste pas une surdité unilatérale
• Sensory Baby Test
L'émission des sons, grâce aux deux boîtiers, est effectuée à droite et à gauche à une distance de 30 cm de l'oreille.
Il est nécessaire de placer les boîtiers hors de la vue de l'enfant car il ne faut jamais oublier que l'enfant déficient auditif « entend » avec ses yeux. L'orientation de la tête et du regard vers la source sonore permet d'apprécier les réponses auditives du bébé à un seuil supérieur à 20 dB.
En cas de perte auditive, supérieure à 20/30 dB, de transmission (rétention importante au niveau de l'oreille moyenne) ou de perception, le nourrisson ne s'orientera pas ou seulement de façon inconstante et aléatoire vers la source sonore.
• Audiométrie de dépistage à 4 fréquences (500, 1000, 2000, 4000 Hz)
–bien acceptée à partir de 4 ans et ½
–avec un appareil à casque
–examen approfondi si déficit > à 25 dB
–prix : environ de 650 à 1000 euros
• Les tests à la voix nue :
A 24 mois : prénom et mots familiers : l’examinateur placé à 40 cm de l’oreille de l’enfant, hors de la vue appelle l’enfant par son prénom en chuchotant, sans vibration laryngée en cachant ses lèvres. En cas de non réponse, un nouvel essai est réalisé en élevant la voix : voix normale (60 dB) puis voix forte
A 36 mois : On peut utiliser un imagier et demander, en chuchotant, à l’enfant de montrer le poisson, le canard, etc... en veillant à ce que l’enfant ne puisse s’aider de la lecture labiale. Il faut s’assurer, avant de commencer le test, que l’enfant connaît les images proposées, même s’il ne peut encore en prononcer correctement le nom.
Voix chuchotée à 5 m = 30 dB. À chaque fois que l’on diminue de moitié la distance on gagne 6 dB (2 m 50 = 36 dB, 1 m 25 = 42 dB), intéressant pour suivre une otite séreuse.
Tout acte médical méritant une cotation à sa juste valeur, le dépistage auditif d’une surdité avant 3 ans par Sensory Baby Test peut être coté de la manière suivante (CCAM):
Code : CDRP002
Possibilité de cumuler dépistage auditif et visuel avant 3 ans :
http://www.mgfrance.org/index.php/exercice/toute-la-nomenclature/les-majorations-enfants